22.12.2017
Подострый период инфаркта миокарда. Острый период инфаркта миокарда
Несколько слов о том, как проходит течение инфаркта миокарда. На данный момент в клинической картине как неосложненного, так и осложненного течения инфаркта миокарда выделяют пять периодов: продромальный (предынфарктный), острейший, острый, подострый, постинфарктный ближайший и отдаленный.
Каковы периоды течения инфаркта микоарда
1. Предынфарктный период (продромальный) – этот период течения инфаркта миокарда рассматривается как период нарастания тяжести коронарной недостаточности. Длится он от нескольких минут до 1,5 месяца. Чаще всего в этот период происходит учащение приступов нестабильной стенокардии, увеличивается их интенсивность. Зона распространенности боли расширяется, начинает беспокоить и справа от грудины. Зона иррадиации также значительно увеличивается, занимая межлопаточную и эпигастральную области, некоторые больные отмечают ее в шейно-затылочной области. Прогрессирует снижение толерантности к привычным физическим нагрузкам. Эффективность нитроглицерина, принимаемого сублингвально, значительно снижается, а порой болевой синдром им не снимается. Больные беспокойны, тревожны, иногда у них присутствует чувство страха смерти. У них отмечаются признаки сердечно-сосудистой недостаточности: холодные конечности, липкий пот и др. Возникают различные расстройства ритма сердца, падение АД. Больные могут отмечать присоединение к вышеуказанным жалобам чувства одышки, головокружения. Перечисленные выше признаки наиболее характерны для первого периода – болевого, или ишемического. Если вовремя начать лечение, инфаркта можно избежать. Можно назвать объективные симптомы этого периода: небольшая синюшность губ и подногтевых пространств, увеличение АД (затем снижение); увеличение частоты сердечных сокращений; небольшое увеличение левой границы сердца; при аускуль-тации иногда слышна приглушенность тонов сердца; практически неизмененные биохимические показатели крови, характерные признаки на ЭКГ. Особенно помогает в диагностике холтеровское ЭКГ-мониторирование в течение суток и более. При этом выявляются снижение интервала 8Т ишемического типа, появление отрицательного «коронарного» зубца Т, увеличение зубца Р в некоторых отведениях, отсутствие патологического зубца О, появление нарушений ритма.
2. Течение инфаркта миокарда. Острейший период (лихорадочный, воспалительный) течения инфаркта миокарда характеризуется возникновением некроза на месте ишемии сердечной мышцы. Появляются все признаки асептического воспаления, начинают всасываться продукты гидролиза некротизированных масс. Боли, как правило, проходят. Длительность колеблется, по некоторым данным, от 30мин до 2-4-х ч. Развитию данного периода инфаркта миокарда способствуют провоцирующие факторы: интенсивная физическая нагрузка, психоэмоциональная стрессовая ситуация, травма, возможно, переедание, оперативное вмешательство, выраженное охлаждение или перегревание, у больных сахарным диабетом – инсулиновая гипергликемия, половой акт. Указанные факторы значительно увеличивают потребность миокарда в кислороде и в то же время повышают артериальное давление и вызывают спазм коронарных артерий. У большинства больных инфарктом миокарда боли в области сердца становятся чрезмерно интенсивными. Боли характеризуются как сильные давящие, сжимающие, многие отмечают интенсивные жгучие или «кинжальные» боли. Клиническими исследованиями выявлена прямая взаимосвязь между интенсивностью боли в области сердца, обширностью инфаркта и возрастом больного. Как правило, боль иррадиирует в левую кисть, может появляться ощущение сильной сжимающей боли в области запястий. Может отдавать в левое плечо, левую лопатку, шею, нижнюю челюсть, ухо. Характерна волнообразность боли. Она постепенно нарастает, становится интенсивной, а затем несколько снижается, но вскоре возобновляется с большей силой. Это волнообразное течение инфаркта миокарда может продолжаться до нескольких часов. Применение нитроглицерина в любых формах, под язык или в виде спрея, не купирует болевой синдром. Во время приступа боли люди испытывают чувство страха смерти, тоски, обреченности, иногда возбуждены и беспокойны, больные инфарктом миокарда могут ощущать чувство нехватки воздуха. При осмотре больного инфарктом миокарда в данный период заболевания выявляется бледность, нередко повышенная влажность кожи, синюшность губ, носа, ушей, подногтевых пространств. При пальпации области сердца у больных с обширным трансмуральным инфарктом миокарда можно обнаружить пресистолическую пульсацию, синхронную с IV тоном. Также может обнаруживаться систолическая пульсация в III, IV, V межреберьях слева от грудины. Частота пульса при неослож-ненном течении заболевания нормальная, но пульс иногда аритмичен за счет экстрасистол. Артериальное давление может незначительно повыситься, но затем быстро нормализуется. Но при обширном инфаркте миокарда наблюдается его снижение, преимущественно систолического. Часто артериальная гипотензия встречается при повторных инфарктах миокарда. Границы сердца лишь иногда незначительно увеличиваются за счет левой границы. Увеличение размеров может быть связано с обширным инфарктом миокарда. У больных не осложненным, но обширным инфарктом миокарда определяется приглушенный 1 тон и негромкий систолический шум на верхушке. При обширном трансмуральном инфаркте миокарда может выслушиваться ритм галопа. В некоторых случаях выслушивается систолическое «кошачье мурлыканье». Физикальное исследование других органов и систем не выявляет у больных неосложненным инфарктом миокарда каких-либо значительных изменений. На ЭКГ ярко представлены признаки поражения миокарда:
1)при проникающем инфаркте миокарда, когда зона некроза распространяется от перикарда до эндокарда на ЭКГ, смещение сегмента 8Т выше изолинии, форма выпуклая кверху, это является первым признаком проникающего инфаркта миокарда. Слияние зубца Т с сегментом 8Т происходит на 1–3 день; глубокий и широкой зубец (5 один из главных признаков; также характерно уменьшение величины зубца К. Происходят дис-координантные изменения – противоположные смещения 8Т и Т (например, в 1 и 2 стандартном отведениях по сравнению с 3 стандартным отведением); в среднем, с 3-го дня наблюдается обратная динамика характерных изменений ЭКГ: сегмент 8Т приближается к изолинии, появляется равномерный глубокий Т. Зубец ((также претерпевает обратную динамику, но измененный (и глубокий Т могут сохраниться навсегда;
2)при интрамуральном инфаркте большого увеличения зубца (не происходит; смещение сегмента 8Т может быть не только вверх, но и вниз. Для более достоверной оценки необходимо повторное снятие ЭКГ.
Конечно, ЭКГ-признаки имеют большое значение при постановке диагноза, но должны учитываться все признаки диагностики инфаркта миокарда:
1)клинические признаки;
2)электрокардиографические признаки;
3)биохимические признаки, говорящие о повреждении клеток мышцы сердца.
В случаях, вызывающих сомнение, необходимо проводить эхо-кардиографию (выявление «неподвижных» зон миокарда) и радиоизотопное исследование сердца (сцинтиграфия миокарда). Подобным же образом обосновывается ретроспективное диагностическое предположение об инфаркте миокарда, осложняющем течение других болезней или послеоперационного периода.
3. Острый период. В течение этого периода окончательно формируется очаг некроза миокарда, и в нем происходит миомаля-ция. Период продолжается от 2-х до 10–14 дней. Боль в остром периоде исчезает, но в редких случаях с расширением зоны некроза при прогрессирующем инфаркте миокарда может быть сохранение болевого синдрома. Определяется учащение пульса, тенденция к снижению артериального давления, сохранятся приглушенность тонов и негромкий систолический шум на верхушке сердца. В этом периоде на 2-й, реже 3-й день отмечается подъем температуры тела до 37,1-37,9°C, в редких случаях превышает 38°C. Длится повышение температуры около 3–7 дней, возможно и до 10 дней. Величина температурной реакции и ее продолжительность в определенной степени зависят от обширности некроза и возраста больного. В анализах крови отмечаются следующие изменения: повышается количество лейкоцитов уже на 2–4 день и сохраняется до 3–7 дня. Обычно их количество достигает 10–12 X 10 9 /л, при распространенном трансмуральном инфаркте миокарда – до 15 X 10 9 /л. Лейкоцитоз сопровождается сдвигом лейкоцитарной формулы влево. Отмечается также увеличение СОЭ со 2–3 дня заболевания, которое достигает максимума между 8-12 днем, а затем медленно снижается, нормализуясь через 3–4 недели. Более длительное сохранение увеличенного СОЭ свидетельствует о наличии осложнений. В биохимическом анализе крови возрастает содержание фибриногена, серомукоида, сиаловых кислот, у-глобу-лина, С-реактивного белка. Определяются маркеры гибели кардио-миоцитов, такие, как аспартатаминотрансфераза, лактатдегидро-геназа, креатинфосфокиназа, миоглобин, миозин, кардиотропины Т и I, гликогенфосфорилаза. На ЭКГ также отмечаются изменения, характерные для данного периода заболевания.
4. Подострый период продолжается около 8 недель. За это время полностью формируется и уплотняется рубец. На длительность этого периода влияют обширность зоны некроза, наличие осложнений, а также реактивность и возраст больного. В прогностическом плане этот период является более благоприятным, так как наиболее опасные для жизни больного осложнения чаще всего развиваются в первые дни от начала заболевания. Установлено, что при неосложненном инфаркте миокарда подострый период протекает наиболее благоприятно. При осмотре больного состояние удовлетворительное, болевой синдром отсутствует. Частота сердечных сокращений нормализовалась, систолический шум в области верхушки сердца не выслушивается. Артериальное давление обычно нормальное, если до развития инфаркта миокарда была артериальная гипертензия, то в этом периоде артериальное давление начинает снова повышаться. В подостром периоде температура тела нормализуется, изменения со стороны крови исчезают. На ЭКГ регистрируется патологический зубец О.
5. Постинфарктный период течения инфаркта миокарда – период полной адаптации сердечно-сосудистой системы к новым условиям функционирования, т.е. выключению сократительной функции участка миокарда. Учитывая наличие на месте некроза соединительно-тканного рубца, данный период называют также периодом постинфарктного кардиосклероза. Постинфарктный период продолжается на протяжении всей оставшейся жизни больного, этот период, в свою очередь, делят на 2 периода: ближайший – 2–6 месяцев и отдаленный – после 6 месяцев. Боль чаще всего не беспокоит пациента в этом периоде, но иногда встречаются случаи возобновления стенокардии. В постинфарктном периоде состояние больного удовлетворительное. Больные полностью адаптированы в социально-бытовом и психологическом плане. При обследовании больного можно обнаружить лишь признаки атеросклероза грудного и брюшного отдела аорты, иногда обнаруживают небольшое расширение левой границы сердца влево, приглушенность первого тона сердца над верхушкой сердца. У больных с артериальной гипертензией, диагностированной до инфаркта миокарда, регистрируется повышение артериального давления, что требует незамедлительной гипотензивной терапии. На ЭКГ сохраняется патологический зубец О. При обследовании других органов и систем патологических изменений не обнаруживается.
Атипичные формы течения инфаркта миокарда
1)периферическая с атипичной локализацией боли. При этом типе болевой синдром различной интенсивности, локализующийся не за грудиной и не в перикардиальной области, а в типичных местах для классической формы. Данная форма трудна для диагностики, но при исследовании показателей крови и данных ЭКГ можно получить данные, свидетельствующие об инфаркте миокарда;
2)абдоминальная форма (гастралгическая). Протекает по типу поражения ЖКТ, с характерными болями в животе, тошнотой, рвотой и вздутием живота. Чаще всего гастралгическая форма (абдоминальная) инфаркта миокарда встречается при инфаркте задней стенки левого желудочка. Иногда такой вариант течения инфаркта принимают за хирургическое или инфекционное заболевание. В таком случае иногда ставят ошибочный диагноз пищевого отравления, промывают желудок, ставят очистительную клизму, тем самым нанося пациенту огромный вред;
3)астматическая форма: начинается с одышки, сердечной астмы и способствует развитию такого осложнения, как отек легких. Болевой синдром может отсутствовать. Астматическая форма наиболее часто встречается у пожилых людей с кардиосклерозом, а также при повторном инфаркте или при очень обширных инфарктах;
4)мозговая форма (церебральная): на первом плане симптомы нарушения мозгового кровообращения по типу инсульта с потерей сознания, больные могут предъявлять жалобы на головные боли, головокружение, расстройства зрения. Возможны параличи и парезы конечностей. Встречается данная форма чаще у людей старшего возраста, у которых имеется склероз сосудов головного мозга;
5)немая, или безболевая форма иногда становится случайным открытием при диспансеризации. Из клинических проявлений: вдруг стало «дурно», возникла резкая слабость, липкий холодный пот, потом все проходит, остается слабость. Такое течение характерно в пожилом возрасте и при повторных инфарктах миокарда;
6)аритмическая форма является главным признаком пароксиз-мальной тахикардии, при этом болевой синдром может отсутствовать. Больные предъявляют жалобы на учащение сердцебиений или, наоборот, частота сердцебиений резко урежается и больной теряет сознание. Последнее является проявлением полной атриовентрикулярной блокады;
7)коллаптоидная форма характеризуется отсутствием боли в области сердца, внезапным развитием обморочного состояния, потемнением в глазах, падением артериального давления, головокружением. Потери сознания обычно не наблюдается. Данная форма часто встречается при повторных, обширных или трансмуральных инфарктах миокарда;
8)отечная форма проявляется быстрым появлением одышки, слабости, ощущениями сердцебиения, перебоев в сердечном ритме и отечного синдрома. Этот вариант наблюдается при обширных, трансмуральных, повторных, ведущих к развитию тотальной сердечной недостаточности инфарктах миокарда;
9)комбинированно-атипичная. Такой вариант течения инфаркта миокарда объединяет в себе проявления нескольких атипичных форм. Инфаркт миокарда является очень тяжелым заболеванием с большим количеством летальных исходов и риском развития осложнений, особенно в первом и втором периоде.
Сразу же после острой коронарной окклюзии кровоток в сосудах . расположенных ниже места окклюзии, прекращается, за исключением небольшого коллатерального тока крови из пограничных сосудов. Зона миокарда, где кровоток отсутствует или настолько мал, что не может поддерживать жизнеспособность клеток, становится зоной инфаркта. Весь же патологический процесс называют инфарктом миокарда.
Вскоре после начала развития инфаркта некоторое количество крови начинает проникать в пораженную зону по коллатеральным сосудам. Это в сочетании с нарастающим расширением и переполнением местных сосудов приводит к застою крови в инфарктной зоне. Вместе с тем мышечные волокна используют последние порции кислорода, и гемоглобин крови в зоне инфаркта полностью восстанавливается. В связи с этим инфарктная зона приобретает характерный сине-коричневый цвет с переполненными кровью сосудами, кровоток в которых остановился. На более поздних стадиях увеличивается проницаемость сосудистых стенок, происходит выход жидкости, и ткани становятся отечными. Мышечные волокна тоже начинают набухать, что связано с нарушением клеточного метаболизма. Через несколько часов после прекращения кровоснабжения кардиомиоциты погибают.
Сердечной мышце требуется примерно 1,3 мл кислорода на 100 г ткани в минуту только для того, чтобы сохранить жизнеспособность. Сравните эту величину с нормальным снабжением левого желудочка в состоянии покоя, которое составляет 8 мл кислорода на 100 г мышечной ткани в минуту. Следовательно, если сохраняется 15-30% нормального уровня коронарного кровотока, характерного для состояния покоя, некроз клеток не происходит.
Субэндокардиальный инфаркт . Во внутренних, субэндокардиальных слоях миокарда инфаркт развивается гораздо чаще, чем в наружных, эпикардиальных слоях. Это можно объяснить тем, что субэндокардиальные мышечные волокна имеют неблагоприятные условия кровоснабжения, потому что кровеносные сосуды внутренних слоев миокарда подвергаются действию внутрисердечного давления. Происходит сдавливание (или компрессия) этих сосудов, особенно во время систолы желудочков. В связи с этим при нарушениях коронарного кровообращения первыми повреждаются субэндокардиальные участки сердечной мышцы, а затем патологический процесс распространяется к наружным, эпикардиальным участкам.
Причины смерти при острой коронарной окклюзии
Основными причинами смерти при острых инфарктах миокарда являются: (1) уменьшение сердечного выброса; (2) застой крови в сосудах малого круга кровообращения и смерть в результате отека легких, (3) фибрилляция сердца; (4) разрыв сердца (гораздо реже).
Уменьшение сердечного выброса . Систолическое растяжение и кардиогенный шок. Если часть миокардиальных волокон не сокращается, а другая - сокращается, но слишком слабо, насосная функция патологически измененных желудочков резко нарушается. Сила сердечных сокращений при инфаркте часто уменьшается даже в большей степени, чем можно было ожидать. Причиной этого является так называемый феномен систолического растяжения. На рисунке видно, что в то время как здоровые участки сердечной мышцы сокращаются, ишеминизированные участки, в которых мышечные волокна подверглись некрозу и не функционируют, вместо сокращения выбухают наружу под действием высокого внутрижелудочкового давления. Из-за этого сокращение желудочка становится малоэффективным.
Когда сократительная способность сердца снижается, и оно оказывается не в состоянии перекачивать достаточное количество крови в периферическую артериальную систему, развивается сердечная недостаточность и некроз периферических тканей в результате так называемой периферической ишемии. Это состояние называют коронарным шоком, кардиогенным шоком, сердечным шоком или недостаточностью сердечного выброса. Оно подробно изложено в следующей главе. Кардиогенный шок обычно развивается, если более 40% массы левого желудочка подверглось инфаркту, у 85% больных это приводит к летальному исходу.
Застой крови в венозной системе . Когда насосная функция сердца снижается, возникает застой крови в предсердиях, а также в сосудах малого или большого круга кровообращения. Это приводит к увеличению капиллярного давления, особенно в капиллярах легких.
В первые несколько часов после инфаркта миокарда застой крови в венах не создает дополнительных трудностей для гемодинамики. Симптомы венозного застоя появляются через несколько дней по нескольким причинам. Резкое уменьшение сердечного выброса ведет к уменьшению почечного кровотока. Затем уменьшается почечный диурез. Происходит увеличение общего объема циркулирующей крови, и появляются симптомы венозного застоя. В этой связи у многих больных, состоянию которых в первые несколько дней, казалось бы, ничего не угрожает, внезапно развивается отек легких. Через несколько часов после появления первых легочных симптомов многие пациенты умирают.
База знаний: Острый инфаркт миокарда
Острый инфаркт миокарда
Инфаркт миокарда – это заболевание, сопровождающееся некрозом одного или нескольких участков сердечной мышцы в результате острого нарушения кровотока в коронарных артериях, питающих миокард. Острый инфаркт миокарда без подъема сегмента ST и инфаркт миокарда с подъемом сегмента ST являются разновидностями острого коронарного синдрома, который включает также нестабильную стенокардию.
Инфаркт миокарда – ведущая причина смертности в большинстве стран, в том числе в России. Своевременная госпитализация во многих случаях позволяет предотвратить необратимые повреждения сердечной мышцы, однако часто пациенты неправильно оценивают возникающие симптомы и пытаются справиться с ними самостоятельно, что приводит к позднему обращению к врачу. Поэтому при острой боли в груди или других тревожных симптомах необходимо как можно раньше проконсультироваться со специалистом.
Риск инфаркта миокарда повышается с возрастом – чаще заболевают люди старше 60 лет. Однако в последнее время увеличилось количество ранних инфарктов миокарда – у людей моложе 40 лет. Среди пациентов младше 70 лет преобладают мужчины, однако после 70 количество мужчин и женщин с инфарктом миокарда становится одинаковым. Это может быть связано с защищающим действием эстрогенов (женских половых гормонов), которые снижают вероятность атеросклероза – главного фактора риска развития сердечного приступа.
Прогноз инфаркта миокарда зависит от обширности поражения сердечной мышцы, наличия сопутствующих заболеваний, времени обращения за медицинской помощью и возраста пациента. Смертность при остром инфаркте миокарда достигает 30 %.
Синонимы русские
Сердечный приступ, ИМ.
Heart attack, acute myocardial infarction, MI, myocardial infarction.
Основным симптомом острого инфаркта миокарда является резкая боль в груди, которая чаще всего ощущается как резкое сдавливание. Она продолжается обычно дольше 15 минут и не купируется приемом нитроглицерина. Боль может распространяться на левое плечо, лопатку, шею, нижнюю челюсть, может сопровождаться холодным потом, тошнотой и рвотой, потерей сознания. В некоторых случаях боль имеет нетипичную локализацию – в животе, в позвоночнике, левой или даже правой руке.
Иногда инфаркту предшествуют неспецифические симптомы: в течение нескольких дней до сердечного приступа человек может ощущать слабость, недомогание, дискомфорт в области груди.
Инфаркт может не сопровождаться характерным болевым синдромом и проявляться лишь такими признаками, как одышка, учащенное сердцебиение, слабость, тошнота. Неявная симптоматика инфаркта миокарда особенно характерна для женщин.
Таким образом, основными симптомами острого инфаркта миокарда являются:
- боль в груди,
- одышка,
- холодный пот,
- чувство страха,
- потеря сознания,
- тошнота, рвота.
Общая информация о заболевании
Инфаркт миокарда развивается в результате нарушения кровоснабжения сердечной мышцы, что приводит к недостатку кислорода и питательных веществ и некрозу (омертвению) участка миокарда. Основной причиной нарушения кровотока в сосудах, питающих миокард, является атеросклероз коронарных артерий – отложение атеросклеротических бляшек, состоящих в основном из холестерина, на внутренней поверхности сосудов. Затем происходит разрастание соединительной ткани (склероз) стенки сосуда и формирование отложений кальция (кальциноз) с дальнейшей деформацией и сужением просвета сосуда вплоть до полной закупорки. Впоследствии в атеросклеротической бляшке может развиваться так называемое асептическое воспаление, которое при воздействии провоцирующих факторов (физической нагрузке, повышении артериального давления и др.) способно приводить к надрыву бляшки. В области повреждения скапливаются тромбоциты, выделяются биологически активные вещества, которые еще больше усиливают адгезию (слипание) форменных элементов крови, и в итоге образуется тромб, закупоривающий просвет коронарной артерии. Возникновению тромба также способствует повышенная свертываемость крови. В случае, если кровоток в сосудах не восстанавливается в ближайшие шесть часов, происходят необратимые изменения в тканях миокарда.
Редко инфаркт миокарда случается при резком спазме или тромбоэмболии патологически неизмененных коронарных артерий, однако это наблюдается лишь в 5% случаев.
Чаще всего инфаркт миокарда локализуется в передней стенке левого желудочка, реже – в задней стенке левого желудочка и межжелудочковой перегородки. Инфаркт в области правого желудочка возникает редко. Выделяют трансмуральный и субэндокардиальный инфаркт миокарда. При трансмуральном патологические изменения затрагивают всю стенку сердца, при субэндокардиальном – от. до ½ толщины стенки. Существует также деление на инфаркт миокарда без подъема сегмента ST и инфаркт миокарда с подъемом сегмента ST. Наличие изменений сегмента S-T на электрокардиограмме позволяет заподозрить полную закупорку коронарной артерии и обширное повреждение миокарда с более высоким риском развития необратимого некроза тканей. Подъем сегмента S-T не наблюдается при частичной закупорке артерии – это может говорить об инфаркте миокарда без подъема сегмента S-T или нестабильной стенокардии. Однако лишь при инфаркте миокарда изменяется активность кардиальных энзимов.
При нарушении кровоснабжения миокарда гибель клеток начинается, прежде всего, в области эндокарда, а затем зона повреждения распространяется по направлению к перикарду. Обширность поражения зависит от степени закупорки артерии, ее длительности, системы коллатерального кровообращения.
Некроз в тканях сердечной мышцы вызывает острую боль. Обширное повреждение миокарда может приводить к нарушению сократительной функции сердца, что проявляется острой левожелудочковой недостаточностью с развитием отека легких и кардиогенного шока. Кардиогенный шок, в свою очередь, усугубляет течение инфаркта миокарда за счет ухудшения коронарного кровообращения. В результате возникают тяжелые нарушения ритма сердца, в том числе фибрилляция предсердий.
Трансмуральный инфаркт в некоторых случаях может приводить к разрыву стенки сердца или к аневризме – локальному истончению и выпячиванию участка миокарда.
Кто в группе риска?
Основной причиной развития инфаркта миокарда (до 90 % всех случаев) является атеросклероз. Поэтому факторы риска развития атеросклероза увеличивают и вероятность развития сердечного приступа. В группу риска входят:
- мужчины старше 45 лет и женщины старше 65 лет,
- страдающие ожирением, дислипидемией, артериальной гипертензией, сахарным диабетом,
- люди, родственники которых страдают сердечно-сосудистыми заболеваниями и/или перенесли инфаркт миокарда,
- курильщики,
- ведущие малоподвижный образ жизни,
- употребляющие наркотики (кокаин, амфетамины могут спровоцировать спазм коронарных артерий),
- испытывающие сильный стресс.
Острый инфаркт миокарда во многих случаях протекает малосимптомно или атипично, что затрудняет его диагностику. Существует ряд заболеваний, проявления которых зачастую могут быть схожи с проявлениями сердечного приступа: аневри
Причины инфаркта миокарда
Несмотря на большие успехи, достигнутые в лечении инфаркта миокарда, эта болезнь продолжает оставаться одной из ведущих причин гибели людей во всем мире. Практически все мы слышали мудрое изречение о том, что болезнь легче предупредить, чем лечить. Это выражение как нельзя более к месту, когда речь идет об инфаркте.
В наших силах снизить риск катастрофы в разы! Это могут сделать даже люди, которые уже оказались в группе риска (гипертоники, пациенты с синдромом ночного апноэ, люди, страдающие ишемической болезнью сердца). Для этого необходимо устранить причины возникновения заболевания.
Причины инфаркта миокарда
Врачи выяснили, что в возникновении 95-98% всех инфарктов повинен атеросклероз.
Хорошо известно, что отложение холестерина на стенках кровеносных сосудов начинается еще в детском возрасте. Но даже несмотря на это одни люди сохраняют свое здоровье до глубокой старости, другие же переносят инфаркты в относительно молодом возрасте. Почему так происходит?
Кто-то может сказать: гены. Действительно, наследственность играет свою роль в раннем развитии сердечно-сосудистых болезней, но не только и не столько она. Большое влияние на заболевания сердца и сосудов оказывает малоподвижный образ жизни. Другие причины возникновения инфаркта миокарда – это синдром ночного апноэ (нарушение сна, проявляющееся храпом и остановками дыхания во сне), ожирение, высокое артериальное давление, курение, высокий уровень холестерина и сахара.
Каждый из перечисленных факторов увеличивает риск развития острого инфаркта миокарда в два и более раз. А ведь это те причины, на которые мы с вами можем напрямую влиять!
Почему развивается острый инфаркт миокарда
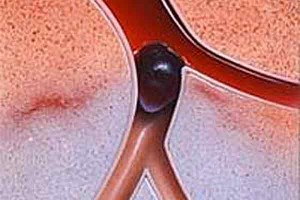 Существует прямая связь между выраженностью атеросклероза и частотой инфарктов. И все-таки для того чтобы развился инфаркт, одного сужения сосудов вследствие атеросклероза недостаточно. Пусковым механизмом является разрушение, растрескивание или изъязвление холестериновой бляшки. Когда она повреждается, к ней направляются тромбоциты, которые формируют тромб и «забивают» сосуд.
Существует прямая связь между выраженностью атеросклероза и частотой инфарктов. И все-таки для того чтобы развился инфаркт, одного сужения сосудов вследствие атеросклероза недостаточно. Пусковым механизмом является разрушение, растрескивание или изъязвление холестериновой бляшки. Когда она повреждается, к ней направляются тромбоциты, которые формируют тромб и «забивают» сосуд.
Одновременно с этим организм выделяет в кровь вещества, вызывающие сильный спазм той венечной артерии, в которой произошло разрушение бляшки. Все это приводит к частичному или полному прекращению кровоснабжения участка миокарда этой артерией. В отсутствии питания и кислорода клетки сердца гибнут – развивается инфаркт.
Профилактика инфаркта
Существуют причины инфаркта миокарда, на которые человек не может повл иять. Например, факторами риска этой болезни могут быть мужской пол, пожилой возраст, генетика. Но многие потенциальные причины (лишний вес, вредные привычки, высокое давление, неправильная диета, наличие синдрома апноэ сна) мы все же в состоянии устранить, тем самым уменьшив вероятность развития инфаркта.
иять. Например, факторами риска этой болезни могут быть мужской пол, пожилой возраст, генетика. Но многие потенциальные причины (лишний вес, вредные привычки, высокое давление, неправильная диета, наличие синдрома апноэ сна) мы все же в состоянии устранить, тем самым уменьшив вероятность развития инфаркта.
С помощью низкокалорийной диеты и умеренных физических нагрузок, таких как плавание, утренняя гимнастика и лечебная физкультура, можно довольно быстро снизить вес. Исключив из рациона соль и принимая препараты от гипертонии, удастся нормализовать артериальное давление. Кроме того, каждый человек в силах бросить курить.
Любой пациент с ишемической болезнью сердца и гипертонией может снизить содержание липидов в крови. Для этого достаточно убрать из питания продукты с высоким содержанием холестерина (животные жиры, яичный желток) и принимать специальные лекарства из группы статинов. Многие пациенты с диабетом могут добиться желаемого уровня сахара, не употребляя сладкого и применяя препараты, подобранные эндокринологом. Все этоснизит риск развития ишемической болезни и ее осложнений, в том числе и инфаркта миокарда, в 2-4 раза.
Синдром ночного апноэ, который также сильно повышает риск инфаркта, хорошо лечится с помощью СИПАП-терапии. Только с ее помощью даже у пациентов с тяжелыми формами апноэ можно уменьшить вероятность сердечных осложнений в 3-5 раз!
Заниматься своим здоровьем, профилактикой заболеваний сердца и сосудов никогда не поздно и никогда не рано. Если у вас проблемы с сердцем, сходите к кардиологу. Если вы храпите, вы можете уже сегодня справиться с этой неприятностью и не допустить развития синдрома ночного апноэ. Ну а если у вас уже возникли остановки дыхания во сне, лечение у специалистов отделения медицины сна санатория «Барвиха» приведет к нормализации функции дыхания ночью и устранению всех рисков для здоровья, вызванных этим заболеванием.
Больше интересных статей на эту тему.
При остром инфаркте миокарда для лечения обязательна неотложная госпитализация в блок интенсивной терапии. Объём и характер проводимого лечения острого инфаркта миокарда во многом зависят от вида инфаркта миокарда - с зубцом или без зубца Q.
Лечение острого инфаркта миокарда
Лечение острого инфаркта миокарда с помощью аналгезии
Купирование боли при остром инфаркте миокарда считают первостепенным принципом в лечении острого инфаркта миокарда не только из гуманных соображений, но и потому, что боль способствует активации симпатической нервной системы, вызывающей вазоконстрикцию, ухудшение кровоснабжения миокарда и увеличение нагрузки на сердце.
Лекарства при лечении острого инфаркта миокарда у взрослых
Для купирования боли при остром инфаркте миокарда назначают нитроглицерин перорально в дозе 0,4- 0,6 мг с 5-минутными интервалами до исчезновения боли или появления осложнений в виде сильной головной боли, артериальной гипотензии, тошноты, рвоты. Нитроглицерин противопоказан при остром инфаркте миокарда правого желудочка (обычно на ЭКГ имеются признаки инфаркта миокарда нижней стенки левого желудочка, клинически определяют набухание шейных вен, отсутствие хрипов в лёгких и артериальную гипотензию) и при систолическом АД ниже 100 мм рт.ст.
Лечение морфином острого инфаркта миокарда
Основное лекарственное средство (ЛС) для купирования боли при остром инфаркте миокарда - морфин, вводимый только внутривенно (следует избегать подкожных и внутримышечных инъекций ввиду их неэффективности). При остром инфаркте миокарда вводят морфин в дозе 2 мг в/в каждые 15 мин до купирования болевого синдрома (суммарная дозане более 25-30 мг) или появления осложнений в виде тошноты, рвоты, брадикардии (ваготонические эффекты), артериальной гипотензии, угнетения дыхания (редко). Артериальную гипотензию и брадикардию обычно устраняют введением атропина (0,5 мг в/в) для лечения, а угнетение дыхания - введением налоксона.
Лечение острого инфаркта с помощью нитроглицерина и адреноблокаторов
При отсутствии эффекта от лечения острого инфаркта миокарда морфином для купирования болевого синдрома при остром инфаркте миокарда используют внутривенное введение нитроглицерина или /3-адреноблокаторов.
Нитроглицерин для лечения острого инфаркта миокарда вводят болюсно (без разведения) в дозе 12,5-25 мг в/в, а затем внутривенно капельно со скоростью 10-20 мг/мин с увеличением дозы на 5-10 мг каждые 10 мин до достижения эффекта или появления побочных эффектов. При применении нитроглицерина для лечения острого инфаркта миокарда допускается снижение систолического АД более 10 мм рт. ст. у больных с нормальным АД и более 30 мм рт. ст. у больных с артериальной гипертензией, но не ниже 90 мм рт. ст. Учащение ритма сердца при остром инфаркте миокарда допускается на 10 в минуту, однако ЧСС не должно превышать ПО в минуту.
/3-Адреноблокаторы показаны больным с острым инфарктом миокарда для купирования упорного болевого синдрома, особенно при наличии сопутствующей тахикардии и артериальной гипертензии. Обычно назначают метопролол для лечения острого инфаркта миокарда в дозе 5 мг в/в каждые 2-5 мин (до суммарной дозы 15 мг) при сохранении пульса более 60 в минуту, систолического АД выше 100 мм рт. ст., нормальном интервале P-R (P-Q) и наличии хрипов в лёгких не выше 10 см от уровня диафрагмы. В последующем метопролол для лечения острого инфаркта миокарда назначают перорально по 50 мг каждые 12 ч, а через сутки при отсутствии осложнений в дозе 100 мг 1 раз в сутки. Бета-Адреноблокаторы уменьшают потребность миокарда в кислороде, что клинически проявляется уменьшением повторных эпизодов ишемии миокарда, а также повторных инфарктов миокарда в течение первых 6 нед. Кроме того, Бета-адреноблокаторы дают антиаритмический эффект.
Противопоказания к назначению Бета-адреноблокаторов при лечении острого инфаркта миокарда: ЧСС менее 60 в минуту, систолическое АД ниже 100 мм рт. ст., признаки сердечной недостаточности, признаки периферической гипоперфузии, наличие АВ-блокады I степени на ЭКГ, обструктивные заболевания лёгких, сахарный диабет I типа. Все эти противопоказания при лечении считают относительными, и в каждом конкретном случае врач должен взвешивать соотношение риска и пользы от применения данной группы ЛС.
Стрептокиназа для лечения острого инфаркта миокарда
При лечении острого инфаркта миокарда миокарда из фибринолитических средств обычно применяют стрептокиназу в дозе 1,5 млн ЕД в/в капельно в 100 мл 0,9% раствора натрия хлорида в течение 30-60 мин. Возможно применение и других фибринолитических препаратов для лечения острого инфаркта миокарда.
Алтеплаза в лечении острого инфаркта миокарда
Больным с острым инфарктом миокарда с аллергией на стрептокиназу можно назначить тканевый активатор плазминогена - алтеплазу. При необходимости повторного введения фибринолитического препарата после стрептокиназы также можно рекомендовать для лечения введение алтеплазы, поскольку при повторном введении стрептокиназы возможно развитие анафилактической реакции.
Алтеплазу применяют в дозе 15 мг в/в болюсно, затем 0,75 мг на 1 кг массы тела в течение 30 мин и потом 0,5 мг/кг в течение 60 мин в/в капельно до суммарной дозы 100 мг.
Урокиназа при остром инфаркте миокарда - лечение
Урокиназу применяют в дозе 2 млн ЕД в/в болюсно или 1,5 млн ЕД в/в болюсно, а затем 1,5 млн ЕД в/в капельно в течение 1 ч для лечения острого инфаркта миокарда.
Альтернативное лечение острого инфаркта миокарда
Оксигенотерапия для лечения при остром инфаркте миокарда
Обязательное условие лечения инфаркта миокарда острого типа - адекватная оксигенация крови, что достигается назначением кислорода через маску или интраназально. Назначение кислорода показано всем больным с инфарктом миокарда в течение первых 2-6 ч, поскольку кислород способствует дилатации венечных артерий. В последующем необходимо назначение кислорода при наличии признаков застоя в лёгких, снижении парциального давления кислорода в артериальной крови.
Антиагрегантная терапия острого инфаркта миокарда
Следующий обязательный препарат для лечения при возникновении типичной боли или подозрении на инфаркт миокарда - ацетилсалициловая кислота в дозе 150- 300 мг (таблетку сначала разжёвывают, затем проглатывают). Препарат принимают ежедневно при отсутствии противопоказаний при остром инфаркте миокарда (язвенная болезнь в острой стадии, нарушения кроветворения, тяжёлые заболевания печени, индивидуальная непереносимость).
Тромболитическая терапия острого инфаркта миокарда
Дальнейшая тактика ведения больного с острым инфарктом миокарда зависит от вида инфаркта миокарда: с зубцом или без зубца Q.
- При отсутствии зубца Q на ЭКГ и изменениях только сегмента ST и зубца Т проводят те же мероприятия, что и при нестабильной стенокардии. В последующем дифференциальная диагностика между инфарктом миокарда без зубца Q и нестабильной стенокардией основывается на динамике ЭКГ и сывороточных маркёров некроза миокарда.
- При наличии зубца Q на ЭКГ показана тромболитическая терапия. Эффективность тромболитической терапии зависит от времени начала - чем раньше начато введение, тем выше вероятность сохранить жизнеспособность миокарда при остром инфаркте.
Оптимальным является начало тромболитического лечения на догоспитальном этапе не позднее 1 ч от начала острого инфаркта миокарда (но никак не позднее 12 ч). Тромболитическая терапия при лечении острого инфаркта миокарда по способности предупреждать летальный исход приравнена к таким неотложным мероприятиям, как меры при остановке сердца (рекомендации Европейского общества кардиологов и Европейского совета по реанимации, 1998). Критериями для начала тромболитической терапии считаются следующие (при отсутствии противопоказаний):
- Загрудинная боль с изменениями на ЭКГ в виде подъёма сегмента ST более 1 мм в двух и более смежных стандартных отведениях и отведениях от конечностей.
- Подъём сегмента ST более 2 мм в двух и более грудных отведениях.
- Обнаружение вновь возникшей блокады левой ножки пучка Хиса.
Противопоказания тромболитической терапии при лечении острого инфаркта миокарда
Абсолютные противопоказания для проведения тромболитической терапии при остром инфаркте миокарда: инсульт, травма, оперативное вмешательство в предшествующие 3 нед, желудочно-кишечное кровотечение в предшествующий месяц, нарушения кроветворения, расслаивающая аневризма аорты, недавняя травма головы, аллергия к стрептокиназе.
Относительные противопоказания для проведения тромболитической терапии при лечении острого инфаркта миокарда: преходящие нарушения мозгового кровообращения в течение предыдущих 6 мес, лечение непрямыми антикоагулянтами, беременность, "непережимаемые инъекции" (длительная кровоточивость после инъекций), травмы при реанимации, систолическое АД выше 180 мм рт. ст. и/или диастолическое АД выше 110 мм рт. ст., недавнее лазеролечение по поводу отслойки сетчатки глаза, предшествующее лечение стрептокиназой или алтеплазой.
Клинические варианты острого инфаркта миокарда
Существуют три начальных клинических варианта острого тромбоза коронарных артерий сердца: status stenocardicus, status asthmaticus, status gastralgicus.
Status stenocardicus при остром инфаркте миокарда
Резкая боль в области сердца, за грудиной, ниже мечевидного отростка грудины, с типичной широкой иррадиацией; бледность, увлажненность кожи лица, нерезкая цианотичность губ, брадикардия или тахикардия. Могут отмечаться экстрасистолы, ослабление I тона у верхушки сердца. АД в первые сутки острого инфаркта миокарда в норме или несколько снижается. Аускультативно характерных признаков не выявляется. Повышение температуры тела отмечается к концу первых суток.
Болевой синдром при остром инфаркте миокарда не купируется нитроглицерином и называется ангинозным болевым статусом.
Status asthmaticus при остром инфаркте миокарда
Астматическое начало острого распространенного ИМ встречается у 5-10 % больных. Удушье может сочетаться с загрудинными болями. Чаще это бывает у пожилых людей или при повторном ИМ на фоне уже имеющегося расширения (гипертрофия левого желудочка). Этому способствует и острое повышение АД при остром инфаркте миокарда.
В основе этого клинического варианта лежат крайняя степень левожелудочковой недостаточности и ретроградный застой в легких. Характерно чувство нехватки воздуха, внезапно появляется страх смерти, больные очень беспокойны, не могут найти себе места, принимают вынужденное сидячее положение, опираясь руками на кровать, чтобы усилить дыхательное движение.
Частота дыхания 40-50/мин, удлиняется выдох. Кожные покровы бледные при остром инфаркте миокарда, в легких явления застоя, а перкуторно определяются звук с тимпаническим оттенком, жесткое дыхание, устойчивые влажные мелкопузырчатые хрипы в задненижних или среднепаравертебральных отделах, а также свистящие хрипы из-за бронхоспазма и отека слизистой оболочки мелких бронхов.
Без оказания своевременного лечения острого инфаркта миокарда, сердечная астма переходит в отек легких: дыхание клокочущее, хрипы слышны на расстоянии, появляется кашель и начинает отделяться жидкая пенистая мокрота розоватого цвета или с примесью крови. Пульс учащается, наполнение его снижается. АД варьируется от низкого до высокого.
Тоны сердца: у верхушки - глухой I тон, «ритм галопа», на легочной артерии - акцент II тона. Перкуторно определяется притуплённый тимпанит в нижних отделах над верхушками легких.
Задача врача неотложной помощи в оперативном устранении отека легких при остром инфаркте миокарда. Далеко зашедший status asthmaticus (отек легких) является противопоказанием для транспортировки больного.
Острый инфаркт миокарда - Status gastralgicus
Проявляется чувством давления в надчревной области, «подпирающим» под сердце. Больные возбуждены. Мечутся. Кожные покровы покрыты потом.
Пальпаторно - живот мягкий, безболезненный, симптомов раздражения брюшины нет. Могут появиться тошнота, рвота, икота, жидкий стул, но отмечаются признаки, нехарактерные для желудочно-кишечного заболевания: цианоз, усиление одышки при движении, глухость I тона у верхушки сердца на фоне синусовой тахикардии.
Диагностические трудности при остром инфаркте миокарда возрастают, если связанный с ИМ status gastralgicus развивается на фоне острой патологии органов брюшной полости.
Диагностика основывается на:
- клинической оценке состояния больного;
- дифференциальной диагностике с другой патологией;
- данных ЭКГ.
Осложнения острого инфаркта миокарда
- Острая сердечная недостаточность, связанная со слабостью левого желудочка, может быть выражена в виде сердечной астмы, отека легких после лечения острого инфаркта миокарда.
- Рефлекторный (болевой) коллапс - больные беспокойны, стонут от болей, кожа холодная и влажная, пульс урежен до 60-40 ударов в минуту, малого наполнения, систолическое АД резко снижено, может быть меньше 70 мм рт. ст., диастолическое - почти не определяется. От истинного кардиогенного шока отличается кратковременностью и обратимостью. Коллапс исчезает после устранения тяжелых грудных болей.
- Аритмический шок после лечения острого инфаркта миокарда - клинические проявления непосредственно связаны с острой тахи- и брадикардией. Чаще наблюдаются случаи тахисистолического шока, в основе которого лежит приступ желудочковой тахикардии или тахикардической формы фибрилляции предсердия. Брадисистолический шок у больных с полной АД блокадой. Частота идеовентрикулярного ритма очень низка (<20 в 1 мин). АД резко снижено, прогноз неблагоприятен.
- Истинный кардиогенный шок моет быть осложнением острого инфаркта миокарда. Основным патогенетическим механизмом является уменьшение сократительной способности миокарда. С прогрессированием шока появляется ДВС-синдром (синдром диссеминированного внутрисосудистого свертывания). Нарушается микроциркуляция, в микроциркуляторном русле образуются микротромбы. Из-за большого расхода факторов свертываемости при остром инфаркте миокарда возникает коагулопатия потребления с общим уменьшением свертываемости крови и развитием геморрагического синдрома. У основной части больных с острым инфарктом миокарда шок возникает на фоне болевого приступа, но иногда кардиогенный шок следует за астматическим или гастралгическим вариантом начала инфаркта миокарда. Это происходит чаще в первые минуты и часы заболевания. Больной адинамичен, у него резкая слабость, низко лежит, заторможен, жалоб на боли не предъявляет, на вопросы отвечает с трудом. Могут отмечаться психомоторное возбуждение, угнетенное, спутанное и даже потеря сознания после лечения острого инфаркта миокарда. Лицо бледное с цианотичным или серовато-пепельным оттенком, губы и слизистые оболочки синюшного цвета, конечности холодные, кожные покровы с «мраморным» рисунком, холодный липкий пот. Очень характерно резкое падение АД: у нормотоников систолическое давление опускается ниже 80 мм рт. ст., у гипертоников - ниже 90 мм рт. ст. Пульс малого наполнения, частый, более 100-120 ударов в минуту, при сохранении синусового ритма. При снижении АД до 60/40 мм рт. ст. пульс становится нитевидным. Тоны сердца при остром инфаркте миокарда глухие, иногда можно уловить III т. Дыхание становится частым и поверхностным (25-35 в минуту), при низком АД нарастают застойные явления в легких. Печень в пределах нормы, диурез снижается, возникает анурия.
- Разрывы сердца - различают внешние и внутренние. Первые встречаются чаще, чем вторые. Среди внешних взрывы передней стенки левого желудочка. К внутренним разрывам относят отрыв капиллярных мышц, перфорацию межжелудочковой перегородки.
- Аневризма сердца - осложнение распространенного трансмурального инфаркта миокарда, представляет собой диффузное выбухание или мешковидную полость, обычно содержащую пристеночный тромб.
Перед развитием острого инфаркта миокарда у пациента могут наблюдаться самые разнообразные ЭКГ:
- нормальная ЭКГ;
- патологически измененная ЭКГ (например, со сглаженным зубцом T);
- ЭКГ характерная для субэндокардиальной ишемии с высоким положительным зубцом T;
- ЭКГ характерная для трансмуральной ишемии с отрицательным зубцом T;
- ЭКГ характерная для субэндокардиального повреждения со снижением сегмента ST ;
- ЭКГ с признаками трансмурального повреждения с подъемом сегмента ST;
- ЭКГ с нарушениями ритма и проводимости;
- ЭКГ с рубцовыми и очаговыми изменениями миокарда.
При помощи ЭКГ можно не только поставить диагноз "инфаркт миокарда", но и определить срок его давности. Это возможно сделать потому, что инфаркт миокарда протекает стадийно.
Если есть возможность снять ЭКГ в течение начального времени (15-30 минут) после сильного приступа загрудинных болей, характерных для инфаркта, как правило, будет наблюдаться картина, характерная для субэндокардиальной ишемии (ЭКГ регистрирует высокий положительный зубец T). Но, такая возможность бывает очень и очень редко. Обычно фиксируются более поздние изменения ЭКГ.
Стадия повреждения - первая стадия инфаркта миокарда
Первая стадия инфаркта миокарда обычно продолжается от нескольких часов до 3 суток, и характеризуется развитием трансмурального повреждения мышечных волокон в результате острого нарушения коронарного кровообращения. ЭКГ регистрирует подъем сегмента ST выше изолинии с дугой, обращенной выпуклостью кверху, в виде монофазной кривой, когда сегмент ST сливается с положительным зубцом T.
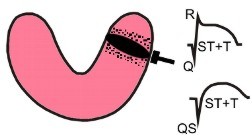
Как правило, в этой стадии в центре зоны трансмурального повреждения образуется зона трансмурального (или нетрансмурального) некроза. Различные варианты подъема сегмента ST при остром инфаркте миокарда представлены в статье "ЭКГ при повреждении".
Если на первой стадии развития инфаркта миокарда на ЭКГ отсутствует патологический зубец Q, значит некроз еще не образовался. Подъем сегмента ST сочетается с зубцом R уменьшенной амплитуды.
При образовании некроза формируется патологический зубец Q (QR, Qr - при нетрансмуральном инфаркте; QS - при трансмуральном инфаркте). Чаще всего такой патологический зубец Q появляется в первые двое суток после развития инфаркта, но может регистрироваться и позднее - через 4-6 суток (в редких случаях еще позднее).
В отведениях на противоположной инфаркту стенке регистрируется увеличенный зубец R (реципрокные изменения). Выраженное смещение сегмента ST выше изолинии на 4 мм и более в любом из 12 отведений говорит о серьезном прогнозе заболевания.
Острая стадия - вторая стадия инфаркта миокарда
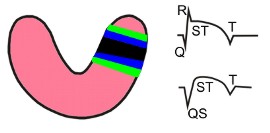
Вторая стадия развития инфаркта миокарда длится 2-3 недели, и может проявляться уже через несколько часов после начала развития болезни. Во время этой стадии зона повреждения уменьшается, вследствие того, что некоторая часть мышечных волокон погибает (повреждение переходит в некроз), а другая, наоборот, восстанавливается (повреждение переходит в ишемию).
На рисунке справа схематически показаны зона некроза (черным), зона повреждения (синим), зона ишемии (зеленым) и ЭКГ регистрируемая над ними: сегмент ST несколько снижается к изолинии (поскольку уменьшается зона повреждения). Подъем сегмента ST у некоторых больных может сохраняться длительное время (более 3 недель, чаще при переднем инфаркте миокарда). При инфаркте миокарда задней стенки левого желудочка подъем сегмента ST сохраняется в течение 2 недель. При обширных трансмуральных инфарктах подъем сегмента наиболее длителен - для таких больных характерна более тяжелая клиническая картина и худший прогноз заболевания.
При некрозе появляется патологический зубец Q (QS - при трансмуральном инфаркте; QR - при нетрансмуральном инфаркте). Во время острой стадии зубец QR (наблюдаемый в первую стадию) переходит в Qr. Если патологический зубец Q отсутствовал в первой стадии, то он появляется во второй стадии. Поскольку на периферии зоны повреждения образуется зона трансмуральной ишемии, ЭКГ регистрирует отрицательный симметричный зубец T. В отведениях, расположенных над стенкой противоположной инфаркту, наблюдается увеличение положительного зубца T (реципрокные изменения).
Подострая стадия - третья стадия инфаркта миокарда
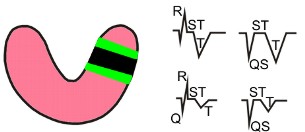
Во время третьей стадии инфаркта миокарда часть мышечных волокон, получившие глубокие повреждения, переходят в зону некроза, остальные частично восстанавливаются и переходят в состояние ишемии. Таким образом, зона повреждения исчезает, зона некроза стабилизируется. Именно в этот период можно судить о размере инфаркта.
Подострую стадию можно разделить на две фазы. Во время первой фазы (начало подострой стадии) часть мышечных волокон, находившихся в зоне повреждения восстанавливаются и переходят в зону ишемии, в связи с чем последняя расширяется, окружая при этом зону некроза (на рисунке - верхняя ЭКГ: зубец T больших размеров, наблюдается уширение отрицательного зубца T, что приводит к удлинению электрической систолы желудочков - QT). Во вторую фазу подострой стадии зона ишемии уменьшается, что вызвано дальнейшим восстановлением части мышечных волокон, находящихся уже в зоне ишемии (на рисунке - нижняя ЭКГ: амплитуда отрицательного зубца T постепенно уменьшается; динамика лучше прослеживается на периферии ишемии). Подострая стадия продолжается до 3 месяцев, в некоторых случаях признаки подострой стадии сохраняются до 1 года.
Как и в предыдущей стадии, наличие некроза обусловливает регистрацию патологического зубца Q. В подострую стадию четко определяются отведения ЭКГ, по которым можно судить о размерах инфаркта миокарда. Если повреждение отсутствует - сегмент ST располагается на изолинии. Хотя подъем сегмента ST может наблюдаться длительное время, тем не менее, если он держится более 3 недель надо исключить развитие острой аневризмы сердца .
Рубцовая стадия - четвертая стадия инфаркта миокарда

Это конечная стадия развития инфаркта миокарда, которая длится на протяжении многих лет, обычно в течение всей жизни больного. На месте некроза происходит рубцевание ткани, которая стягивает соседние здоровые участки миокарда. Рубцовая ткань электрофизиологически ведет себя так же, как и некроз - она не возбуждается и не создает ЭДС (ЭКГ регистрирует патологический зубец Q: QR (qR) - при нетрасмуральном рубце; QS (Qr, QR) - при трансмуральном). Одновременно с образованием рубца происходит компенсаторная гипертрофия оставшихся мышечных волокон, что приводит к уменьшению зоны инфаркта (трансмуральный ИМ может превращаться в нетрансмуральный). Зоны повреждения и ишемии отсутствуют, т.к. обмен веществ в тканях восстанавливается.
Во время рубцовой стадии может происходить исчезновение патологического зубца Q, в этом случае ЭКГ признаки перенесенного инфаркта отсутствуют. Наличие перенесенного ИМ в этом случае ставится на основании анамнеза и других методов исследования.
Поскольку зона повреждения в рубцовую стадию отсутствует, то сегмент ST располагается на изолинии. Исчезновение зоны ишемии приводит к регистрации положительного зубца T (сниженного или сглаженного). Но, может регистрироваться и отрицательный зубец T небольшой амплитуды (особенно при нетрансмуральных ИМ). Но, если такой зубец T глубокий и превышает по амплитуде половину зубца Q (R) или больше 5 мм, то говорят, что рубцовой стадии ИМ сопутствует ишемия миокарда в той же области. Кроме того, следует учитывать, что при обширных трансмуральных ИМ динамика ЭКГ замедлена.
Дополнительные изменения ЭКГ при инфаркте миокарда, которые наблюдаются наряду с вышеописанными:
- отрицательные симметричные зубцы T, которые появляются на 2-3 сутки после острого нарушения коронарного кровообращения;
- амплитуда отрицательных зубцов T уменьшается или они становятся положительными на 4-5 сутки после начала заболевания;
- зубцы T сохраняют свою форму до 5-16-го дня, после чего опять становятся глубокими отрицательными с амплитудой, превышающей начальную;
- указанные изменения зубца T наблюдаются при стабильном сегменте ST и отсутствии повторных болевых приступов в загрудинной области, что свидетельствует о нерецидивирующем развитии ИМ;
- если вышеуказанные изменения зубца T сопровождаются болями в загрудинной области, подъемом сегмента ST выше изолинии, при этом наблюдается повышение уровня ферментов в сыворотке крови, то приходится говорить об "освежении" инфаркта, или об увеличении зоны некроза.
Подведем краткий итог.
ЭКГ-признаки различных стадий ИМ
Острая стадия:
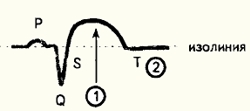
- сегмент ST выше изолинии;
- зубец Т не определяется.
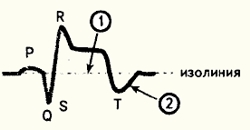
- сегмент ST постепенно снижается к изолинии;
- появляется отрицательный зубец Т.
Стадия рубцевания:
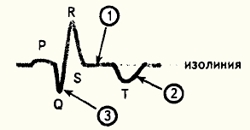
- сегмент ST изоэлектричен;
- зубец Т - отрицательный;
- зубец Q - четкий.
ВНИМАНИЕ! Информация, представленная сайте сайт носит справочный характер. Администрация сайта не несет ответственности за возможные негативные последствия в случае приема каких-либо лекарств или процедур без назначения врача!
Инфаркт миокарда – это острый ишемический некроз сердечной мышцы вследствие несоответствия коронарного кровообращения потребностям миокарда при длительном спазме коронарных артерий или их закупорке (тромбозе).
Различают крупноочаговый, трансмуральный (с зубцом Q, Q-myocardial infarction) и мелкоочаговый (без зубца Q, non-Q-myocardial infarction) инфаркт миокарда.
Локализация инфаркта миокарда: передняя, боковая, задняя стенка левого желудочка, межжелудочковая перегородка и сравнительно редко – правый желудочек.
Классификация клинических типов начала инфаркта миокарда (Тетельбаум, 1960):
1. Загрудинно-болевой (классический status anginosus) тип; 50%
2. Периферический тип; 25%
3. Абдоминальный тип; 5%
4. Церебральный тип; 10%
5. Безболевой тип; 10%
6. Аритмический тип.
7. Астматический тип.
8. Комбинированный тип
Формы периферического типа по локализации боли: леволопаточная, леворучная, верхнепозвоночная, нижнечелюстная, гортанно-глоточная.
Абдоминальный тип по клиническим признакам похож: на острую брюшную катастрофу по типу прободной язвы, желудочного кровотечения, кишечной непроходимости; на картину воспалительного процесса в брюшной полости (холецистит, панкреатит, аппендицит); заболевание пищевода.
Церебральный тип - начало инфаркта миокарда в виде обморока, гипертонического криза, гемиплегии (инсульта), токсикоинфекции.
Безболевой тип - начало инфаркта миокарда тотальной сердечной недостаточности, коллапса.
Аритмический тип – при отсутствии болевого синдрома появляются преходящие аритмии.
Астматический тип – начало инфаркта миокарда с острой левожелудочковой недостаточности (отек легких).
Периоды течения инфаркта миокарда:
1) предынфарктный (от нескольких дней до 1-3 недель),
2) острейший,
3) острый,
4) подострый.
1. Предынфарктный период характеризуется клиникой прогрессирующей, нестабильной стенокардии. Нарастает интенсивность, продолжительность, частота приступов, они возникают при меньшей физической нагрузке, медленнее проходят под влиянием покоя или нитроглицерина. В промежутках между приступами стенокардии остается тупая боль или чувство стеснения в груди (давления). Характерно появление стенокардии покоя у больного со стенокардией напряжения.
Отмечается отрицательная динамика ЭКГ: ишемическое изменение сегмента ST и зубца Т («острый коронарный» Т – остроконечный, симметричный). Изменений со стороны общего и биохимического анализов крови нет.
2. Острейший период инфаркта миокарда - время от появления первых клинических электрокардиографических признаков острой ишемии миокарда до начала формирования очага некроза (около 2–3 часов). Характеризуется чрезвычайно интенсивной, острой, «кинжальной» болью, иррадиирующей под левую лопатку, в левую руку. Боль носит волнообразный характер, может продолжаться несколько часов и даже суток, не купируется приемом нитроглицерина, сопровождается чувством страха, возбуждением.
При осмотре выявляется бледность кожи и слизистых оболочек, акроцианоз.
Пальпация области сердца выявляет смещение верхушечного толчка кнаружи и вниз, он становится низким, нерезистентным и разлитым. Пульс малого напряжения и наполнения, частый, может быть аритмичным. Артериальное давление в период болевого приступа может повыситься, затем снижается.
Перкуссия выявляет смещение левой границы относительной тупости кнаружи, расширение поперечника сердца. При аускультации наблюдаются ослабление первого тона, глухость тонов, ритм галопа, систолический шум на верхушке сердца и аорте, различные виды нарушений ритма (экстрасистолия, пароксизмальная тахикардия, мерцательная аритмия).
При обследовании органов дыхания выявляется тахипноэ. При развитии острой левожелудочковой недостаточности над легкими – притупленный тимпанит в задненижних отделах, там же – ослабление везикулярного дыхания и последовательно – крепитация, мелко-, средне- и крупнопузырчатые влажные хрипы, распространяющиеся на верхние отделы. При развитии отека легких - клокочущее дыхание с выделением розоватого цвета пенистой мокроты.
3. Острый период инфаркта миокарда характеризуется исчезновением боли, длится 7-10 дней. Ранее возникшие симптомы острой сердечной недостаточности и артериальная гипотензия могут сохраняться и даже нарастать. Данные объективного исследования остаются прежними.
В остром периоде инфаркта миокарда выявляются признаки резорбции некротических масс и асептического воспаления в тканях, прилежащих к зоне некроза - возникает лихорадка.
4. Подострый период инфаркта миокарда – формирование соединительнотканного рубца на месте некроза, ремоделирование левого желудочка. Продолжительность подострого периода составляет 4 - 6 недель.
Особенности проявления разных форм инфаркта миокарда .
Четкое деление периодов течения инфаркта миокарда и клинические признаки характерны для инфаркта миокарда с зубцом Q (трансмурального).
Основное клиническое проявление инфаркта миокарда без зубца Q (нетрансмурального) - болевой синдром в виде затянувшихся приступов стенокардии покоя (продолжительностью более 20–30 минут), плохо купирующихся нитроглицерином. Интенсивность боли меньше, чем при инфаркте миокарда с зубцом Q (трансмуральном). Загрудинная боль может сопровождаться общими симптомами: нарастающей слабостью, потливостью, одышкой, преходящими нарушениями ритма и проводимости, снижением артериального давления.
Инфаркт миокарда без зубца Q может проявляться неинтенсивными, но частыми приступами стенокардии напряжения.
Объективное исследование не дает специфицеских признаков, подтверждающих диагноз. При аускультации может появляться ослабление I тона, дополнительные тоны (III или IV). Возможны преходящие нарушения сердечного ритма и изменения артериального давления.
Подтвердить или опровергнуть наличие инфаркта миокарда без зубца Q может только целенаправленное лабораторное и инструментальное исследование.
Прогноз течения заболевания и вероятность летальности при остром инфаркте миокарда определяется основными клиническими признаками (степень сердечной недостаточности, аритмии), локализациейинфаркта (хуже при переднем инфаркте).
Клиническая классификация тяжести инфаркта миокарда Киллипа (Killip) основана на оценке выраженности сердечной недостаточности, является прогностической:
Класс I– без признаков недостаточности кровообращения; смертность до 5%.
Класс II– признаки недостаточности кровообращения выражены умеренно, имеются признаки правожелудочковой недостаточности (выслушивается ритм галопа, в нижних отделах легких – влажные хрипы, признаки венозного застоя – гепатомегалия, отеки); смертность 10-20%.
Класс III– острая левожелудочковая недостаточность (отек легких); смертность 30-40 %.
Класс IV– кардиогенный шок (артериальное давление менее 90мм рт.ст., констрикция периферических сосудов, потливость, нарушение сознания, олигурия); смертность более 50 %.
Лабораторно-инструментальная диагностика.
Общий анализ крови: в первые дни появляется нейтрофильный лейкоцитоз (до 10-12 10 9 /л), который нормализуется к десятым суткам. К восьмым-десятым суткам увеличивается СОЭ и может сохраняться несколько недель.
Биохимический анализ крови: повышение активности МВ-фракции креатинфосфокиназы, первой фракции лактатдегидрогеназы, АсАТ и АлАТ, увеличение миоглобина, тропонина. Неспецифические изменения: повышение мочевины, СРБ, фибриногена, серомукоида, сиаловых кислот, глюкозы.
Коагулограмма: увеличение АЧТВ, протромбинового индекса.
ЭКГ: изменения зависят от стадии инфаркта миокарда (ишемическая, повреждения, острая, подострая, рубцовая).
Очаг поражения миокарда при инфаркте состоит из зоны некроза, прилегающей к нему зоны повреждения, которая переходит в зону ишемии.
Ишемическая стадия продолжается всего 15-30 минут, характеризуется формированием «коронарного» зубца Т. Эту стадию не всегда можно зарегистрировать.
Стадия повреждения продолжается от нескольких часов до нескольких суток, характеризуется дугообразным подъемом или депрессией сегмента ST, который переходит в «коронарный» зубец Т и с ним сливается. Зубец R уменьшен или появился патологический зубец Q: желудочковый комплекс QR или Qr при нетрансмуральном инфаркте и QS при трансмуральном инфаркте.
Острая стадия продолжается до 2-3 недель, характеризуется увеличением глубины зубца Q. Сегмент ST приближается к изолинии, появляется отрицательный, симметричный «коронарный» зубец Т.
Подострая стадия характеризуется отсутствием зоны повреждения (сегмент ST возвращается на изолинию, «коронарный» зубец Т - отрицательный, симметричный сохраняется или даже увеличивается, сохраняется «патологический» зубец Q (более 1/4 величины зубца R). Окончание подострой стадии - отсутствие динамики зубца Т.
Рубцовая стадия характеризуется стойким сохранением «патологического» зубца Q. Сегмент ST на изолинии, зубец Т положительный, сглаженный или отрицательный, динамики его изменений нет.
Топическая диагностика инфаркта миокарда:
Для инфаркта передней стенки и верхушки характерны изменения ЭКГ в отведениях I, II, аVL и V 1–4 ,
Для переднебоковой стенки – в отведениях I, II, аVL ,V 5–6 ,
Для передней части межжелудочковой перегородки в отведениях V3,
Для заднедиафрагмальной стенки III, II, аVF,
Для заднебоковой –III, II, аVF, V 5–6 ,
Для задней стенки (распространенный) – III, II, аVF, V 5-7 .
Осложнения инфаркта миокарда:
Нарушения ритма (экстрасистолия, параксизмальная тахикардия, мерцательная аритмия, блокады); острая недостаточность кровообращения (обморок, коллапс, кардиогенный шок, отек легкого, сердечная астма); перикардит; тромбоэндокардит; аневризма сердца; тромбоэмболии; тампонада сердца; постинфарктный синдром Дресслера (пневмонит, плеврит, перикардит); острые эрозивно-язвенные поражения желудочно-кишечного тракта; желудочные кровотечения; паралитическая кишечная непроходимость; парез мочевого пузыря; хроническая недостаточность кровообращения.
Лечение неосложненного инфаркта миокарда.
Больные инфарктом миокарда доставляются на носилках или каталке в реанимационное кардиологическое отделение.
Лечебная программа включает: купирование болевого приступа, восстановление магистрального коронарного кровотока и предотвращение дальнейшего тромбообразования, ограничение размеров инфаркта миокарда, предупреждение развития аритмий.
Болевой синдром купируется наркотическими аналгетиками (морфин), нейролептаналгезией.
Для восстановления коронарного кровотока используются тромболитические, антитромботические лекарственные средства (стрептокиназа однократно, антикоагулянты 3-5 суток через 24 ч после введения стрепокиназы, ацетилсалициловая кислота).
С целью ограничения размеров инфаркта миокарда применяют нитраты внутривенно с переходом на пролонгированные нитраты, ß-адреноблокаторы.
По показаниям: ингибиторы ангиотензинпревращающего фермента, антагонисты кальция.
Физическая реабилитация больных осуществляется под контролем врача с учетом класса клинической тяжести инфаркта миокарда.
Хирургическое и интервенционное лечение ИБС. Оптимальное лечение стенозирующего атеросклероза - восстановление адекватного кровоснабжения в зоне ишемии. В настоящее время используются аортокоронарное шунтирование и различные интервенционные методы (чрескожная транслюминальная ангиопластика, стентирование, атерэктомия, лазерная ангиопластика). Выбор метода хирургического лечения определяется данными клиники и коронарной ангиографии.
Аортокоронарное шунтирование с использованием сосудистых трансплантатов позволяет получить длительный эффект ликвидации зоны ишемии. Однако метод травматичен (торакотомия), требует дорогостоящей специальной аппаратуры (экстракорпоральное кровообращение).
Интервенционные методы внутрисосудистых вмешательств позволяют получить продолжительное сохранение результата, многократно выполненить эндоваскулярные процедуры с низким риском осложнений.
При проведении стентирования коронарных артерий в участках значительного сужения их просвета применяется имплантация в коронарную артерию металлического стента, стента с лекарственным покрытием (препараты, нарушающие деление клеток), проводника с источником радиоактивности (антипролиферативное влияние ионизирующего излучения), лазерного проводника. Стентирование сочетается с выполнением предилатации (расширение баллоном) стеноза. Стентирование проводится, в том числе, экстренно при остром инфаркте миокарда.
Атерэктомия - удаление гиперплазии эндотелия или атеросклеротической бляшки, образующих стеноз, с помощью лезвий, буров.
Недостатком всех эндоваскулярных методов, в том числе чрескожной транслюминальной ангиопластики (в большей степени) и стентирования, атерэктомии и лазерной ангиопластики, является процесс рестенозирования.


