17.01.2018
Острые нарушения мозгового кровообращения. Острое нарушение мозгового кровообращения это
Нарушение мозгового кровообращения, как правило, развивается на фоне сосудистых заболеваний, в основном атеросклероза и повышенного артериального давления.
Атеросклеротические нарушения мозгового кровообращения
Симптомы. Клиническая картина при атеросклеротических нарушениях выражается снижением работоспособности, головными болями, нарушением сна, головокружением, шумом в голове, раздражительностью, парадоксальными эмоциями («радость со слезами на глазах»), ухудшением слуха, снижением памяти, неприятными ощущениями («ползание мурашек») на коже, снижением внимания. Может также развиться астенодепрессивный или астеноипохондрический синдром.
Нарушение мозгового кровообращения при гипертонической болезни
Симптомы. При гипертонической болезни в коре головного мозга могут возникать застойные очаги возбуждения, которые распространяются и на гипоталамическую область, что приводит к нарушению регуляции сосудистого тонуса (гипогаламус-эндокринная система почки или гипогаламо-гипофизарно-надпочечниковая система).
Далее происходит истощение компенсаторных резервов, нарушается электролитный баланс, повышается выброс альдостерона, усиливается активность симпатоадреналовой системы и ренин-ангиотензивной системы, что приводит к гиперреактивности сосудов и нарастанию артериального давления. Развитие болезни приводит к смене типа кровообращения: уменьшается сердечный выброс и увеличивается сопротивление периферических сосудов.
На фоне вышеописанных изменений в сосудах развивается нарушение мозгового кровообращения. Одной из клинических форм нарушения мозгового кровообращения являются начальные проявления недостаточности кровоснабжения мозга. Диагноз ставят с учетом жалоб на головную боль, головокружение, шум в голове, снижение памяти и работоспособности, нарушение сна. Сочетание двух и более из этих жалоб дает возможность и основание для постановки диагноза, особенно когда эти жалобы часто повторяются и длительно существуют. Органических поражений нервной системы при этом нет. Необходимо проводить лечение основного сосудистого заболевания, рациональное трудоустройство, режим труда и отдыха, питание, санаторно-курортное лечение, особенно направленное на повышение физиологических защитных сил организма.
Острое нарушение мозгового кровообращения
Под этим термином объединяют все виды острого нарушения мозгового кровообращения, которые сопровождаются преходящей или стойкой неврологической симптоматикой.
Симптомы. Для острого нарушения мозгового кровообращения характерно появление клинических симптомов со стороны нервной системы на фоне существующих сосудистых изменений. Заболевание характеризуется острым началом и отличается значительной динамикой общемозговых и локальных симптомов поражения мозга. Выделяют преходящие нарушения мозгового кровообращения, которые характеризуются регрессом неврологических признаков в течение суток после их появления, и острые нарушения с более стойкой, иногда необратимой неврологической симптоматикой - инсульты.
Инсульты подразделяются на ишемические (инфаркт мозга) и геморрагические - выход крови в окружающие ткани и пропитывание их. Условно выделяют малые инсульты, при которых заболевание протекает легко и неврологические симптомы (двигательные, речевые и др.) исчезают в течение 3-х недель.
Преходящие нарушения мозгового кровообращения
Преходящие нарушения мозгового кровообращения чаще всего наблюдаются при гипертонической болезни или атеросклерозе мозговых сосудов.
При гипертонических церебральных кризах происходит срыв ауторегуляции мозговых сосудов с явлениями отека мозговой ткани и спазмами сосудов. При атеросклеротических транзиторных ишемических атаках - преходящей ишемии - в зоне атеросклеретически измененного сосуда в результате воздействия экстрацеребральных факторов и снижении артериального давления пусковым механизмом чаще всего является ослабление сердечной деятельности, неблагоприятное перераспределение крови, импульса из патологически измененного каротидного синуса. Часто преходящие нарушения мозгового кровообращения развиваются вследствие микроэмболии церебральных сосудов, что характерно для больных инфарктом миокарда в постинфарктном периоде, атеросклеротическим кардиосклерозом, пороками сердца, склеротическим поражением аорты и магистральных сосудов головы, а также при изменении физико-химических свойств крови (повышении вязкости и свертывания).
Провоцировать нарушения мозгового кровообращения могут стрессовые ситуации. Материалом для эмболии и тромбозов служат кристаллы холестерина, массы распадающихся атеросклеротических бляшек, кусочки тромбов, конгломераты тромбоцитов.
Общемозговые симптомы. Клиническая картина преходящих нарушений мозгового кровообращения может проявляться как общемозговыми, так и очаговыми симптомами. Из общемозговых симптомов отмечаются головная боль, головокружение, боль в глазных яблоках, которая усиливается при движении глаз, тошнота, рвота, шум и заложенность в ушах. Возможны изменения сознания: оглушенность, психомоторное возбуждение, потеря сознания, может быть кратковременная утрата сознания. Реже наблюдаются судорожные явления.
Общемозговые симптомы особенно характерны для гипертонических церебральных кризов. Наблюдается подъем артериального давления в сочетании с вегетативными расстройствами (ощущение озноба или жара, полиурия). Могут отмечаться менингиальные явления - напряжение затылочных мышц. При гипотонических церебральных кризах артериальное давление снижено, ослаблен пульс, общемозговая симптоматика менее выражена.
Очаговые симптомы. Очаговые неврологические симптомы могут проявляться в зависимости от их локализации. Если происходит нарушение кровообращения в больших полушариях головного мозга, то чаще всего нарушается чувствительная сфера в виде парестезии - онемения, покалывания, чаще локализованного, захватывающего отдельные участки кожи, конечностей или лица. Могут обнаруживаться участки снижения болевой чувствительности - гипостезии.
Вместе с чувствительными нарушениями могут возникать двигательные расстройства-параличи или парезы, чаще ограниченные (кисть, пальцы, стопа), также отмечаются парезы нижней части мимических мышц лица, мышц языка. При исследовании обнаруживается изменение сухожильных и кожных рефлексов, могут вызываться патологические рефлексы (рефлекс Бабинского). Могут также развиваться преходящие речевые нарушения, нарушения схемы тела, выпадение полей зрения и др.
При поражении мозгового ствола характерны головокружение шаткость походки, нарушение координации, двоение в глазах, подергивание глазных яблок при взгляде в стороны, чувствительные нарушения в области лица, языка, кончиков пальцев, слабость в конечностях, может также возникнуть нарушение глотания.
Лечение. Лечение преходящих нарушений мозгового кровообращения атеросклеротического происхождения, в основе которых предполагается сосудисто-мозговая недостаточность, должно быть очень осторожным. Заранее нельзя сказать, окажется ли данное нарушение преходящим или стойким.
Больному должен быть обеспечен психический и физический покой.
При ослаблении сердечной деятельности применяют кардиотонические препараты (сульфокамфокаин, подкожно кордиамин, 0,25- 1 мл 0,06% раствора коргликона). В случае резкого падения артериального давления вводят 1-2 мл 1% раствора мезатона подкожно или внутримышечно, кофеин подкожно, эфедрин по 0,025 г три раза в день внутрь.
Для улучшения кровоснабжения мозга при условии нормального или повышенного артериального давления назначают внутривенно или внутримышечно раствор эуфиллина (10 мл 2,4% раствора эуфиллина на 10 мл изотонического раствора натрия хлорида внутривенно или 1-2 мл 24% раствора эуфиллина внутримышечно).
Сосудорасширяющие средства назначают главным образом при преходящих нарушениях мозгового кровообращения, которое сопровождается повышением артериального давления, применяют 2% раствор папаверина - 1-2 мл внутривенно, или но-шпу - 1-2 мл (вводить медленно!)
Целесообразно назначать внутривенное, капельное введение кавинтона (лучше в стационарных условиях) 10-20 мг (1-2 ампулы) в 500 мл изотонического раствора натрия хлорида, после чего переходят на прием таблетированного препарата по 0,005 три раза в день.
Симптомы. Ишемический инсульт, или, как его еще называют, инфаркт мозга, развивается при нарушении (уменьшении) мозгового кровотока. Чаще всего причиной инфаркта мозга является атеросклероз. Ему предшествует физическое или психическое перенапряжение. Чаще ишемический инсульт наблюдается у лиц старше 50 лет, но в настоящее время он стал «моложе».
В результате закупорки сосуда (тромбоз, эмболия, спазм) возникает сосудисто-мозговая недостаточность, что приводит к нарушению питания мозговой ткани - инфаркту.
Для ишемического инсульта наиболее характерно постепенное нарастание неврологических симптомов - от нескольких часов до 2-3 дней. Степень выраженности их может «мерцать», то, спадая, то, нарастая вновь. Характерным для инфаркта мозга является превалирование очаговых симптомов (онемение лица, нарушение речи, слабость в конечностях, нарушение функции), но может не быть головной боли, тошноты, рвоты. Артериальное давление или нормальное, или пониженное. Как правило, температура не повышена, лицо бледное, слегка цианотичные губы и носогубный треугольник. Пульс учащен, слабый, пониженного наполнения. Чаще всего у таких больных наблюдались сердечные боли, которые указывают на стенокардию, или эти пациенты перенесли инфаркт миокарда, наблюдались у кардиолога с явлениями коронарокардиосклероза и ишемической болезни сердца. Регистрируются нарушения сердечного ритма.
Геморрагический инсульт
Симптомы. Геморрагический инсульт - это кровоизлияния в вещество головного мозга или под паутинную оболочку мозга, которые могут носить также и смешанный характер (субарахноидально-паренхиматозные).
Кровоизлияния в вещество головного мозга чаще всего наблюдаются у лиц с гипертонической болезнью и возникают в больших полушариях, реже - в мозжечке и мозговом стволе.
Кровоизлияние в мозг развивается обычно внезапно, в момент физического и эмоционального напряжения. Больной падает и теряет сознание, или сознание его становится спутанным. В начальном периоде геморрагического инсульта может наблюдаться психомоторное возбуждение и автоматизированная жестикуляция в здоровых конечностях, рвота. Возникает сильная головная боль, могут быть менингиальные симптомы, но степень их выраженности умеренная. Очень характерно для кровоизлияния в мозг раннее появление выраженных вегетативных нарушений - покраснение или бледность лица, потливость, повышение температуры тела. Артериальное давление чаще всего повышено, пульс напряжен, дыхание нарушено (может быть хриплым, периодическим, учащенным, редким, разноамплитудным). Наряду с общемозговыми и вегетативными нарушениями при кровоизлиянии в мозг отмечается грубая очаговая симптоматика, особенность которой обусловлена локализацией очага.
При полушарных кровоизлияниях имеют место гемипарез или гемиплегия, гемигинестезия (снижение болевой чувствительности), парез взора в сторону парализованных конечностей.
Если кровоизлияние в мозг сопровождается прорывом крови в желудочки мозга, то возникает угроза летального исхода в 70 % случаев, т. к. нарушаются жизненно важные функции. Больной находится без сознания, мышцы напряжены, температура тела повышена, характерны холодный пот, дрожание. При такой симптоматике прогноз неутешительный, больные умирают в первые двое суток после инсульта.
Все инсульты нужно лечить в стационарных условиях. При подозрении на острое нарушение мозгового кровообращения пациента следует экстренно госпитализировать машиной «Скорой помощи» в неврологический стационар.
Профилактика. Целесообразно проводить лицам с проявлениями атеросклероза, гипертонической болезни, а также в преклонном возрасте. Назначают антиагреганты в поддерживающих дозах: ацетилсалициловую кислоту в малых дозах-0,001 7 веса утром; продексин или кураленил; антикоагулянты непрямого действия (пелен-тин - по 0,1-0,3 г 2-3 раза в день или фимилин - по 0,03, два раза в день, симкупар 0,004 г 3 раза в день). Все эти препараты необходимо назначать при контроле крови, а также строго учитывать противопоказания к их применению (болезни печени и почек, язвенная болезнь желудка и двенадцатиперстной кишки, геморроидальные и маточные кровотечения, повышенная кровоточивость и др.).
Отменяют эти препараты постепенно, снижая дозу и увеличивая интервал между приемами.
ОСТРОЕ НАРУШЕНИЕ МОЗГОВОГО КРОВООБРАЩЕНИЯ
Острое нарушение мозгового кровообращения может быть преходящим и стойким, с очаговым повреждением головного мозга (церебральный инсульт ).
Преходящее острое нарушение мозгового кровообращения
Симптомы преходящих сосудистых церебральных нарушений наблюдаются в течение нескольких минут, часов или регистрируются в течение суток.
Причиной этих нарушений могут быть гипертонический криз, церебральный ангиоспазм, атеросклероз сосудов головного мозга, сердечная недостаточность, аритмии, коллапс.
Общемозговыми симптомами при возникновении преходящих нарушений мозгового кровообращения являются головная боль, головокружение, тошнота, рвота, оглушенность, дезориентированность, иногда кратковременная потеря сознания.
Очаговая симптоматика выражается в возникновении преходящих парестезий, парезов, афазических расстройств, зрительных нарушений, парезов отдельных черепных нервов, нарушении координации движений.
Интенсивная терапия преходящих сосудистых церебральных нарушений состоит в купировании гипертонического криза, аритмии, если они явились причиной вторичного ишемического состояния головного мозга.
Возможно применение препаратов, улучшающих мозговой артериальный кровоток (эуфиллинн, трентал, ноотропил и др.). Госпитализация больных с преходящими нарушениями мозгового кровообращения рекомендуется в случаях угрозы возникновения церебрального инсульта, т.е. в том случае, если очаговая симптоматика держится более 24 часов и проведённые лечебные мероприятия неэффективны.
Интенсивная терапия в этих случаях заключается в следующем:
Снижение АД; Назначают инъекции магнезии 25% 10 мл в/м или в/в, папаверина 2% 2 мл, дибазола 1% 3,0 в/в или в/м, но-шпы 2% 2 мл в/м. Препаратами выбора являются клофелин 0,01 % 1 мл в/м или в/в, дроперидол 2 мл, лазикс 1% 4 мл;
Улучшение мозгового кровотока, микроцеркуляции. С этой целью в/в капельно применяют реополиглюкин;
Снижение повышенной свёртываемости крови и дезагрегации эритроцитов. Применяют аспирин и другие антикоагулянты;
Улучшение метаболизма в мозге проводят препаратами церебролизин, пирацетам, витаминами группы В.
Показаниями к хирургическому лечению является безуспешность терапии при наличии стеноза сонной артерии или её закупорка, сдавление позвоночной артерии и др.
При возникновении такого состояния у больного на стоматологическом приёме показана госпитализация в терапевтическое или неврологическое отделение многопрофильной больницы.
Церебральный инсульт или стойкое острое нарушение мозгового кровообращения
Церебральный инсульт - это острое нарушение мозгового кровообращения с очаговым повреждением мозга. Клинически проявляется грубыми очаговыми и общемозговыми симптомами, нередко до церебральной комы.
Различают геморрагический и ишемический инсульт.
Геморрагический инсульт - это кровоизлияние в вещество мозга (апоплексия), обычно развивается внезапно, чаще днём, во время физической и эмоциональной нагрузки.
Симптоматика обычно острая. Больной теряет сознание, развивается церебральная кома. Лицо красное, глаза отведены, голова повёрнута в сторону очага кровоизлияния. На стороне, противоположной кровоизлиянию, определяется гемиплегия, вызываются патологические рефлексы. При стволовых кровоизлияниях происходят глубокие нарушения дыхания и функции сердечно-сосудистой системы, АД часто повышено.
Ишемический инсульт - это острое, относительно длительное или постоянное прекращение кровоснабжения участка мозга вследствие стойкого спазма или тромбоза питающей артерии.
Симптомы менее острые, чем при геморрагическом инсульте, развиваются постепенно, неврологическая симптоматика зависит от локализации и объёма поражения. Клиника комы такая же, как при геморрагическом инсульте.
Интенсивная терапия. Лечение на догоспитальном этапе:
В случае грубых нарушений проводят ИВЛ;
Принимают меры для нормализации повышенного АД;
Госпитализация показана всем больным с церебральным инсультом.
На догоспитальном этапе неотложная помощь при инсульте проводится независимо от его характера.
Прежде всего, проводится борьба с нарушениями жизненно важных функций организма:
При нарушении дыхания для проведения ИВЛ производят интубацию трахеи или накладывают трахеостому;
При сердечно-сосудистых нарушениях проводят избирательную терапию в зависимости от клинических проявлений. Например, при развитии коллапса вводят кофеин 10% 1 мл, преднизолон 60-90 мг, глюкозу 40% 20-40 мл;
При повышенном АД см. терапию преходящего нарушения мозгового кровообращения;
Борьба с отёком мозга проводится введением лазикса 40-80 мл в/в или в/м, преднизолона 60-90 мг, маннитола, физраствора, аскорбиновой кислоты;
Устранение гипертермии проводят инъекцией литической смеси (седуксен, димедрол, анальгин), пузыри со льдом кладут на область крупных сосудов и к голове.
Особенность лечения геморрагического инсульта состоит в введении кровоостанавливающих средств: дицинон 2 мл в/в или в/м, аминокапроновая кислота 5% 100 в/в. Трасилол или контрикал 20 000-30 000 ЕД в/в. Больного укладывают на кровать с приподнятым головным концом, создавая голове возвышенное положение.
При ишемическом инсульте . наоборот, все мероприятия направлены на улучшение кровоснабжения мозга. Назначают реополиглюкин 400 мл в/в, гепарин 5 000 ЕД 4 раза в сутки, кавинтон, циннаризин. Назначают гипербарическую оксигенную терапию.
Прогностически плохим признаком при инсультах является глубокая степень нарушения сознания, особенно раннее развитие комы.
Если вследствие паралича конечностей или нарушения речи больной нуждается в посторонней помощи, то устанавливается 1 группа инвалидности.
Профилактика осложнений при проведении стоматологических вмешательств у больных с нарушением функции сосудов мозга (постинсультным, атеросклеротическим и др.) заключается в контроле АД и пульса до, во время и после стоматологического вмешательства. Таким больным показано проведение премедикации с обязательным включением транквилизатора, аналгетика и спазмолитика.
У этой категории больных представляет риск повышенная секреция эндогенного адреналина в результате стресса. Поэтому для проведения местной анестезии нужно использовать анестетик с минимальным содержанием вазоконстриктора.
Если после вмешательства общее состояние больного осложнилось гипертензией, нарастанием неврологической симптоматики, необходима госпитализация больного в терапевтический или неврологический стационар.
Больным с субкомпенсированной или декомпенсированной формой недостаточности мозгового кровообращения стоматологические вмешательства проводятся по жизненным показаниям в условиях специализированного стационара многопрофильной больницы.
Нарушения артериального кровообращения мозга: формы, признаки, лечение
В последние годы значительно вырос процент смертности от патологических поражений сосудов головного мозга, которые раньше были связаны со старением организма и диагностировались только у людей преклонного возраста (после 60-ти лет). Сегодня симптомы нарушения мозгового кровообращения омолодились. И от инсульта нередко умирают люди моложе 40 лет. Поэтому, важно знать причины и механизм их развития, чтобы профилактические. диагностические и лечебные мероприятия давали максимально эффективный результат.
Что такое нарушения мозгового кровообращения (МК)
Сосуды головного мозга имеют своеобразную, совершенную структуру, которая идеально регулирует кровоток, обеспечивая стабильность кровообращения. Они устроены таким образом, что при увеличении поступления крови в коронарные сосуды примерно в 10 раз во время физической активности, количество циркулирующей крови в головном мозгу, при возрастании умственной активности, остается на прежнем уровне. То есть происходит перераспределение кровотока. Часть крови из отделов мозга с меньшей нагрузкой перенаправляется на участки с усиленной мозговой деятельностью.
Однако этот совершенный процесс кровообращения нарушается, если поступающее в головной мозг количество крови не удовлетворяет его потребности в ней. Надо отметить, что ее перераспределение по участкам мозга необходимо не только для его нормальной функциональности. Оно происходит и при возникновении различных патологий, например, стеноза просвета сосуда (сужения) или обтурации (закрытия). В результате нарушенной саморегуляции происходит замедление скорости движения крови на отдельных участках мозга и их ишемизация.
Виды нарушений МК
Существуют следующие категории нарушения кровотока в головном мозгу:
- Острые (инсульты), возникающие внезапно с длительным течением, и преходящие, основные симптомы которых (нарушения зрения, потери речи и пр.) длятся не более суток.
- Хронические, вызываемые дисциркуляторными энцефалопатиями. Они делятся на два вида: гипертонического происхождения и вызванные атеросклерозом.
Острые нарушения
Острое нарушение мозгового кровообращения вызывает устойчивые расстройства мозговой деятельности. Оно бывает двух типов: геморрагическое (кровоизлияние) и ишемическое (его еще называют инфарктом мозга).
Геморрагическое
Кровоизлияние (геморрагическое нарушение кровотока) может быть вызвано различными артериальными гипертензиями, сосудистыми аневризмами. врожденными ангиомами и др.
В результате повышения артериального давления происходит выход плазмы и белков в ней содержащихся, который влечет плазматическое пропитывание стенок сосудов, вызывая их деструкцию. На сосудистых стенках откладывается своеобразное гиалиноподобное специфическое вещество (белок, по своей структуре напоминающий хрящ), что ведет к развитию гиалиноза. Сосуды напоминают стеклянные трубки, теряют свою эластичность и способность удерживать давление крови. Кроме этого, повышается проницаемость сосудистой стенки и кровь свободно может проходить сквозь нее, пропитывая нервные волокна (диапедезное кровотечение). Результатом таких превращение может стать образование микроаневризм и разрыв сосуда с кровоизлиянием и попаданием крови в белое мозговое вещество. Таким образом, кровоизлияние происходит в результате:
- Плазматического пропитывания стенок сосудов белового мозгового вещества или зрительных бугров;
- Диапедезного кровотечения;
- Образования микроаневризм.
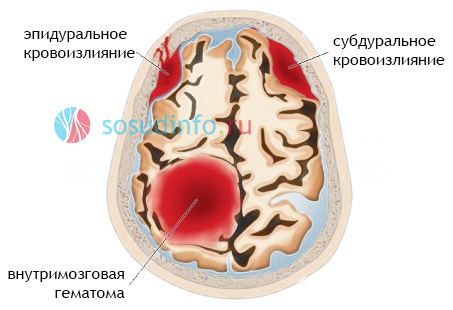
Кровоизлияние в остром периоде характеризуется развития гематом при вклинивании и деформации ствола мозга в тенториальное отверстие. При этом мозг набухает, развивается обширный отек. Возникают вторичные кровоизлияния, более мелкие.
Клинические проявления
Обычно возникает днем, в период физической активности. Внезапно начинает сильно болеть голова, возникают тошнотворные позывы. Сознание - спутанное, человек дышит часто и со свистом, возникает тахикардия. сопровождающаяся гемиплегией (односторонний паралич конечностей) или гемипарезом (ослабление двигательных функций). Утрачиваются основные рефлексы. Взор становится неподвижным (парез), возникает анизокория (зрачки разного размера) или косоглазие расходящегося типа.
Лечение нарушения мозгового кровообращения этого типа включает интенсивную терапию, основная цель которой снизить АД, восстановить витальные (автоматическое восприятие внешнего мира) функции, остановить кровотечение и устранить отек головного мозга. При этом используются следующие медикаменты:
- Снижающие артериальное давление - ганлиоблокаторы (Арфонад, Бензогексаний . Пентамин ).
- Для уменьшения проницаемости стенок сосудов и повышения свертываемости крови - Дицинон . витамин С, Викасол . Глюконат кальция .
- Для повышения реологии (текучести) крови - Трентал, Винкатон, Кавинтон, Эуфиллин, Циннаризин.
- Угнетающие фибринолитическую активность - АКК (аминокапроновая кислота ).
- Противоотечное - Лазикс .
- Седативные препараты.
- Для уменьшения внутричерепного давления назначается спинномозговая пункция.
- Все препараты вводятся в виде инъекций.
Ишемическое
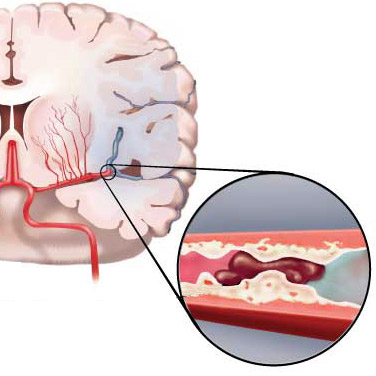
ишемическое НМК из-за атеросклеротической бляшки
Нарушение кровообращения ишемическое чаще всего вызывается атеросклерозом. Его развитие может спровоцировать сильное волнение (стресс и т.п.) или чрезмерная физическая нагрузка. Может возникать во время ночного сна или сразу после пробуждения. Часто сопровождает предынфарктное состояние или инфаркт миокарда.
Могут возникать внезапно или нарастать постепенно. Они проявляются в виде головных болей, гемипареза на стороне противоположной очагу поражения. Нарушение координации движения, а также зрительные и речевые расстройства.
Патогенез
Ишемическое нарушение возникает, когда на отдельный участок головного мозга поступает недостаточное количество крови. При этом возникает очаг гипоксии, в котором развиваются некротические образования. Этот процесс сопровождается нарушением основных мозговых функций.
В лечении используются инъекции лекарственных препаратов для восстановления нормального функционирования сердечно-сосудистой системы. К ним относятся: Коргликон, Строфантин, Сульфокамфокаин, Реополиклюкин, Кардиамин. Внутричерепное давление снижается Маннитолом или Лазиксом .
Видео: причины различных видов инсультов
Преходящее нарушение мозгового кровообращения
Преходящее нарушение мозгового кровообращения (ПНМК) возникает на фоне артериальной гипертензии или атеросклероза. Иногда причиной ее развития становится их сочетание. Основные симптомы ПНМК проявляются в следующем:
- Если очаг патологии расположен в бассейне каротидных сосудов, у больного немеет половина туловища (с противоположной очагу стороны) и часть лица вокруг губ, возможен паралич или кратковременный парез конечностей. Нарушается речь, может возникнуть эпилептический припадок.
- При нарушении кровообращения на вертебробазилярном участке у больного слабеют ноги и руки, кружится голова, ему трудно глотать и произносить звуки, возникает фотопсия (появление в глазах светящихся точек, искр и т.п.) или диплопия (раздвоение видимых предметов). Он теряет ориентацию, у него возникают провалы в памяти.
- Признаки нарушения мозгового кровообращения на фоне гипертонии проявляются в следующем: начинает сильно болеть голова и глазные яблоки, человек испытывает сонливость, у него возникает заложенность ушей (как в самолете во время взлета или посадки) и тошнотворные позывы. Лицо краснеет, усиливается потоотделение. В отличие от инсультов все эти симптомы проходят в течение суток. За это они получили название «транзиторные атаки» .
Лечение ПНМК осуществляется гипотензивными, тонизирующими и кардиотоническими средствами. Используются спазмолитики, улучшающие кровоток в головном мозге. и блокаторы кальциевых каналов. Назначаются следующие лекарства:
Дибазол, Трентал, Клофелин, Винкамин, Эуфиллин, Циннаризин, Кавинтон, Фурасемид . бета-адреноблокаторы. В качестве тонизирующих - спиртовые настойки женьшеня и лимонника китайского.
Хронические нарушения мозгового кровообращения
Хроническое нарушение мозгового кровообращения (ХНМК) в отличие от острых форм развивается постепенно. При этом различают три стадии заболевания:
- На первой стадии симптомы носят расплывчатый характер. Они больше напоминают синдром хронической усталости. Человек быстро утомляется, у него нарушается сон, часто болит и кружится голова. Он становится вспыльчивым и рассеянным. У него часто меняется настроение. Он забывает некоторые малозначительные моменты.
- На второй стадии хроническое нарушение мозгового кровообращения сопровождается значительным ухудшением памяти . развиваются небольшие нарушения двигательных функций, вызывающие шаткость походки. В голове возникает постоянный шум. Человек плохо воспринимает информацию, с трудом концентрируя на ней свое внимание. Он постепенно деградирует, как личность. Становится раздражительным и не уверенным в себе, теряет интеллект, неадекватно реагирует на критику, часто впадает в депрессию. У него постоянно кружится и болит голова. Ему всегда хочется спать. Работоспособность - снижена. Он плохо адаптируется в социальном плане.
- На третьей стадии все симптомы усиливаются. Деградация личности переходит в слабоумие. страдает память. Выйдя из дома один, такой человек никогда не найдет дороги обратно. Двигательные функции нарушены. Это проявляется в треморе рук, скованности движений. Заметно нарушение речи, раскоординированность движений.
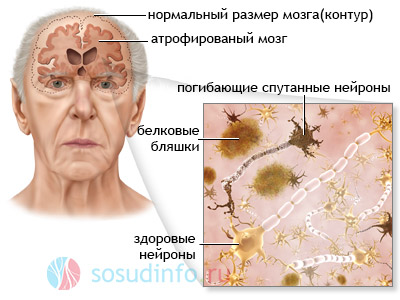
Последняя стадия хронического НМК — атрофия мозга и гибель нейронов, развитие деменции
Нарушение мозгового кровообращения опасно тем, что если лечение не проведено на ранних стадиях, погибают нейроны - основные единицы структуры мозга, воскресить которую невозможно. Поэтому так важна диагностика заболевания на ранних стадиях. В нее входят:
- Выявление заболеваний сосудов, способствующих развитию нарушений мозгового кровообращения.
- Постановка диагноза на основании жалоб пациента.
- Проведение нейропсихологического обследования по шкале MMSE. Оно позволяет обнаружить когнитивные нарушения методом тестирования. Об отсутствии нарушений свидетельствуют 30 баллов, набранных пациентом.
- Дуплексное сканирование с целью выявления поражений сосудов головного мозга атеросклерозом и прочими заболеваниями.
- Магниторезонансная томография, позволяющая выявить в мозге небольшие гиподенсивные (с патологическими изменениями) очаги.
- Клинические анализы крови: общий анализ крови, липидный спектр, коагулограмма, глюкоза.
Этиология
Основные причины нарушения мозгового кровообращения следующие:
- Возраст. В основном они возникают у людей, которые шагнули в пятый десяток лет.
- Генетическая предрасположенность.
- Черепно-мозговые травмы.
- Излишний вес. Тучные люди нередко страдают гиперхолестеринемией.
- Гиподинамия и повышенная эмоциональность (стресс и т.п.).
- Вредные привычки.
- Заболевания: сахарный диабет (инсулинозависимый) и атеросклероз.
- Гипертония. Повышенное давление - самая распространенная причина возникновения инсультов.
- В старости к нарушениям кровотока в головном мозге могут привести:
- мерцательная аритмия,
- различные заболевания кроветворных органов и крови,
- хронический тромбофлебит,
- пороки сердца.
Лечение
 При хроническом нарушении кровотока в головном мозге все лечебные мероприятия направлены на то, чтобы защитить нейроны головного мозга
от гибели в результате гипоксии, стимулировать метаболизм на уровне нейронов, нормализовать ток крови в тканях мозга. Лекарственные средства для каждого больного подбираются индивидуально. Принимать их следует в строго указанной дозировке, постоянно контролируя АД.
При хроническом нарушении кровотока в головном мозге все лечебные мероприятия направлены на то, чтобы защитить нейроны головного мозга
от гибели в результате гипоксии, стимулировать метаболизм на уровне нейронов, нормализовать ток крови в тканях мозга. Лекарственные средства для каждого больного подбираются индивидуально. Принимать их следует в строго указанной дозировке, постоянно контролируя АД.
Кроме этого, при нарушениях мозгового кровообращения, сопровождающихся проявлениями неврологического характера, используются антиоксиданты, венотоники, вазодилататоры, нейропротекторы, препараты, повышающие микроциркуляцию крови, седативные средства и поливитамины.
Лечить хроническое нарушение мозгового кровообращения можно и средствами народной медицины, используя различные сборы и фиточаи. Особенно полезен настой цветков боярышника и сбор, в состав которого входит ромашка аптечная, сушеница болотная и пустырник. Но они должны использоваться в качестве дополнительного лечебного курса, усиливающего основную медикаментозную терапию.
Людям с повышенным весом, которые входят в группу риска по развитию атеросклероза из-за повышенного холестерина, необходимо обратить свое внимание на питание. Для них существуют специальные диеты, узнать о которых можно у врача-диетолога, который следит за организацией питания больных, пребывающих на лечении в стационаре любой больницы. К диетическим продуктам относятся все, имеющие растительное происхождение, морепродукты и рыба. А вот продукты из молока, наоборот, должны быть с низким содержанием жира.
Если холестеринемия значительная, и диета не дает необходимых результатов, назначаются лекарственные средства, входящие в группу статинов: Липримар . Аторвакар, Вабарин, Торвакард, Симватин . При большой степени сужения просвета между стенками сонных артерий (более 70%) требуется проведение каротидной эндартерэктомии (хирургической операции), которая выполняется только в специализированных клиниках. При стенозе менее 60% достаточно консервативного лечения.
Реабилитация после острого нарушения мозгового кровообращения
Лекарственная терапия может остановить течение болезни. Но вернуть возможность двигаться она не в силах. Помочь в этом могут только специальные гимнастические упражнения. Надо быть готовым к тому, что этот процесс достаточно длительный и запастись терпением. Родственники больного должны научиться выполнять массаж и упражнения лечебной гимнастики, так как именно им придется делать их ему на протяжении полугода и больше.
В основе ранней реабилитации после динамического нарушения мозгового кровообращения с целью полного восстановления двигательных функций показана кинезотерапия. Особенно она необходима в восстановлении моторики, так как способствует созданию новой модели иерархии нервной системы для осуществления физиологического контроля двигательных функций организма. В кинезотерапии используются следующие методики:
- Гимнастика «Баланс», направленная на восстановление координации движений;
- Система рефлекторных упражнений Фельденкрайза.
- Система Войта, направленная на восстановление двигательной активности методом стимулирования рефлексов;
- Микрокенизотерапия.
Пассивная гимнастика «Баланс» назначается каждому больному с нарушениями мозгового кровообращения, как только к нему вернется сознание. Обычно выполнять ее пациенту помогают родственники. Она включает разминание пальцев рук и ног, сгибание и разгибание конечностей. Упражнения начинают выполнять с нижних отделов конечностей, постепенно передвигаясь вверх. В комплекс также входит разминание головы и шейных отделов. Перед началом выполнения упражнений и заканчивать гимнастику следует легкими массирующими движениями. Обязательно надо контролировать состояние больного. Гимнастика не должна вызывать его переутомления. Самостоятельно пациент может выполнять упражнения для глаз (зажмуривание, вращение, фиксация взгляда в одной точке и некоторые другие). Постепенно, с улучшением общего состояния больного нагрузку увеличивают. Для каждого больного подбирается индивидуальная методика восстановления, с учетом особенностей течения заболевания.
Фото: базовые упражнения пассивной гимнастики
Метод Фельденкрайза - это терапия, мягко воздействующая на нервную систему человека. Она способствует полному восстановлению умственных способностей, двигательной активности и чувственности. В нее входят упражнения, требующие плавности движения при выполнении. Пациент должен сосредоточиться на их координации, делать каждое движение осмысленно (осознанно). Эта методика заставляет отвлечь внимание от существующей проблемы со здоровьем и сконцентрировать его на новых достижениях. В результате, мозг начинает «вспоминать» прежние стереотипы и возвращается к ним. Пациент постоянно изучает свое тело и его возможности. Это позволяет найти быстрые способы заставить его двигаться.
Методика основывается на трех принципах:
- Все упражнения должны быть легкими для освоения и запоминания.
- Каждое упражнение надо выполнять плавно, без перенапряжения мышц.
- Выполняя упражнение, больной человек должен получать удовольствие от движения.
Но самое главное, никогда нельзя разделять свои достижения на высокие и низкие.
Дополнительные реабилитационные меры
Широко практикуется выполнение дыхательной гимнастики, которая не только нормализует кровообращение, но и снимает возникающее под воздействием гимнастической и массажной нагрузки напряжение мышц. Кроме этого, она регулирует дыхательный процесс после выполнения лечебной гимнастики и дает расслабляющий эффект.
При нарушениях мозгового кровообращения больному предписан постельный режим в течение длительного времени. Это может привести к различным осложнениям, например, нарушению естественной вентиляции легких, появлению пролежней и контрактур (в суставе ограничивается подвижность). Профилактика пролежней заключается в частой смене положения больного. Его рекомендуется переворачивать на живот. Стопы при этом свисают, голени расположены на мягких подушках, под коленками - диски из ваты, обшитые марлей.
- Телу больного придавать специальное положение. В первые дни его переводят из одной позы в другую ухаживающие за ним родственники. Делается это через каждые два или три часа. После стабилизации артериального давления и улучшения общего состояния пациента учат делать это самостоятельно. Раннее усаживание больного в постель (если позволяет самочувствие) не даст развиться контрактурам.
- Делать массаж, необходимый для поддержания тонуса мышц в норме. Первые дни он включает легкие поглаживания (при повышенном тонусе) или разминание (если тонус мышц снижен) и длится всего несколько минут. В дальнейшем массажные движения усиливаются. Разрешается использовать растирания. Увеличивается и продолжительность массажных процедур. К концу первого полугодия они могут выполняться в течение часа.
- Выполнять упражнения ЛФК, которые кроме всего прочего эффективно борются с синкинезиями (непроизвольными сокращениями мышц).
- Хороший эффект дает вибростимуляция парализованных частей тела с частотой колебаний от 10 до 100 Гц. В зависимости от состояния больного продолжительность этой процедуры может варьировать в пределах от 2 до 10 минут. Рекомендовано проводить не более 15 процедур.

При нарушениях мозгового кровообращения применяют также альтернативные методы лечения:
- Рефлексотерапию, включающую:
- Лечение запахами (ароматерапия);
- классический вариант иглорефлексотерапии;
- иглоукалывания в рефлекторные точки, расположенные на ушных раковинах (ауриколотерапия);
- иглоукалывание биологически активных точек на кистях рук (су-Джек);
- Лечение пиявками (гирудотерапия);
- Хвойные ванны с добавлением морской соли;
- Кислородные ванны.
Видео: предупреждение инсультов и реабилитация
Подробнее о комплексной реабилитации после инсультов и ишемических атак читайте по ссылке.
Последствия НМК
Острое нарушение мозгового кровообращения имеет тяжелые последствия. В 30 случаях из ста человек, перенесший это заболевание, становится полностью беспомощным.
- Он не может самостоятельно кушать, выполнять гигиенические процедуры, одеваться и т.д. У таких людей полностью нарушена способность мыслить. Они теряют счет времени и совершенно не ориентируются в пространстве.
- У кого-то сохраняется способность двигаться. Но немало людей, которые после нарушения мозгового кровообращения навсегда остаются прикованными к постели. Многие из них сохраняют ясный ум, понимают, что происходит вокруг них, но лишены речи и не могут передать словами свои желания и выразить чувства.
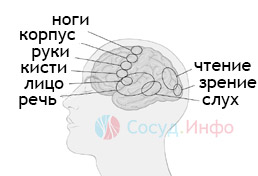
связь областей поражения мозга и жизненных функций
Инвалидность - печальный итог острого и во многих случаях хронического нарушения мозгового кровообращения. Около 20% острых нарушений мозгового кровообращения заканчиваются смертельным исходом.
Но есть возможность оградить себя от этого тяжелого заболевания, независимого от того, к какому разряду классификации оно относится. Хотя многие люди пренебрегают ею. Это - внимательное отношение к своему здоровью и всем изменениям, происходящим в организме.
- Согласитесь, что у здорового человека не должно возникать головных болей. А если вдруг закружилась голова, значит, возникло какое-то отклонение в функционировании систем, отвечающих за этот орган.
- Свидетельством неполадок в организме служит повышенная температура. А ведь многие ходят на работу, когда она составляет 37°С, считая ее нормальной.
- Возникает кратковременное онемение конечностей? Большинство людей растирает их, не задаваясь вопросом: а почему это происходит?
Между тем, это - спутники первых незначительных изменений в системе кровотока. Нередко острому нарушению мозгового кровообращения предшествует транзиторное. Но так как его симптомы проходят в течение суток, далеко не каждый человек торопиться на прием к врачу, чтобы пройти обследование и получить необходимое медикаментозное лечение.
Сегодня на вооружение медиков имеется эффективные препараты - тромболитики. Они буквально творят чудеса, растворяя тромбы и восстанавливая мозговое кровообращение. Однако есть одно «но». Для достижения максимального эффекта они должны быть введены больному в течение трех часов, после появления первых симптомов инсульта. К сожалению, в большинстве случаев обращение за медицинской помощью осуществляется слишком поздно, когда заболевание перешло в тяжелую стадию и использование тромболитиков уже бесполезно.
Крайне тяжелыми и порой необратимыми процессами чреваты . Характер, объем поражения, а главное, своевременность оказания экстренной медицинской помощи напрямую влияют на возможность сохранения жизни, здоровья и реабилитацию больного.
Нарушение деятельности мозга в результате развития патологических изменений мозгового кровообращения может быть вызвано:
- Поражением крупных внечерепных или внутричерепных сосудов, которое происходит вследствие развития атеросклеротических явлений.
- Не атеросклеротическими поражениями сосудов (аневризмой, заболеваниями системы крови, нарушением свертывающей способности крови и др.).
- Тромбозом венозных синусов.
- Заболеваниями сердца - кардиогенной эмболией.
Острое нарушение мозгового кровообращения, вызывающее стойкое неврологическое поражение деятельности головного мозга, носит название инсульта. Существует два типа этого нарушения:
- развивается в результате того, что к определенному участку мозга кровь поступает в недостаточном количестве или не поступает вовсе. В результате наступает гипоксия, развивается очаг некроза мозговой ткани, происходит мозговой инфаркт.
- возникает по причине снижения эластичности сосудистой стенки. Происходит разрыв сосуда, что приводит к образованию очага кровоизлияния, или гематомы. Кровь проникает либо в ткани головного мозга (внутримозговое кровоизлияние), либо под его оболочки (спонтанное субарахноидальное кровоизлияние).
Нарушение кровообращения может быть вызвано рядом причин, при наличии которых велика вероятность развития нарушений мозгового кровообращения различной степени тяжести:
- наследственной предрасположенностью;
- ожирением;
- сахарным диабетом;
- вредными привычками: курением и алкоголизмом;
- остеохондрозом шейного отдела;
- травмами головы.
Транзиторные ишемические атаки - предвестники инсульта
Помимо этого, различают преходящие нарушения мозгового кровообращения, при возникновении которых происходит незначительное поражение деятельности мозга и не затрагиваются его жизненно важные функции. Чаще всего они вызваны артериальной гипертензией, атеросклерозом или их сочетанием. Такие нарушения, имеющие кратковременный характер, называют транзиторными ишемическими атаками. Состояние больного после этого нормализуется в течение суток.
В зависимости от участка расположения очага ишемии преходящее нарушение мозгового кровообращения проявляется различными симптомами. При расположении патологического процесса в бассейне каротидных сосудов больной испытывает онемение со стороны туловища, противоположной очагу, теряется чувствительность части лица в области рта. В некоторых случаях наступает временный паралич конечностей. Отмечаются речевые нарушения, существует высокая вероятность эпилептического припадка.
Поражение вертебробазилярного участка вызывает слабость верхних и нижних конечностей, головокружение, снижается глотательный рефлекс. Возможно проявление проблем со зрением: больной видит светящиеся точки, вспышки, искры, предметы раздваиваются. Происходит потеря в пространстве, сопровождающаяся провалами в памяти.
В ходе преходящих нарушений возникает внезапный сильный болевой синдром в области головы, иррадиирующий в глазные яблоки, на фоне сонливости, заложенности ушей и приступов тошноты. Наблюдается гиперемия кожных покровов на лице, повышается потоотделение.
Клиническая картина
Симптоматика при развитии острого нарушения мозгового кровообращения имеет разную степень выраженности, что во многом зависит от поражения определенного участка головного мозга.
В результате развития инсульта проявляются:
- Общемозговые симптомы - болевой синдром в области головы, приступы тошноты и рвоты, нарушение сознания.
- Менингеальные симптомы - светобоязнь, симптом Кернига и пр.
- Очаговые симптомы - наблюдаются неврологические изменения в зависимости от очага поражения мозга, происходит паралич конечностей, нарушение тактильной чувствительности, функции речевого аппарата, потеря зрения на один глаз.
Ишемические инсульты: особенности проявления
При развитии ОНМК по ишемическому типу клиника развивается стремительно и внезапно. Его проявления зависят от того, какая именно область головного мозга поражена.
Общемозговая симптоматика имеет слабовыраженный характер или не наблюдается совсем. Такая клиническая картина характерна при геморрагическом инсульте, в ходе развития которого пациент испытывает сильные головные боли, головокружение, приступы тошноты и рвоты, нередко наблюдаются эпилептические припадки.
Ишемические инсульты проявляются специфической очаговой симптоматикой. Наблюдается обездвиживание в виде паралича конечностей, лица, происходят зрительные нарушения (слепота на один глаз), речевые поражения, потеря чувствительности.

Инсульт, связанный с нарушениями в бассейне сонных артерий, питающих значительную часть головного мозга, проявляется в виде стойких неврологических нарушений. Например, таких, как снижение и слабость двигательных функций, односторонний паралич конечностей; наблюдается тахикардия, спутанность сознания, односторонняя потеря чувствительности, нарушение речи, неподвижность взгляда.
Нарушения мозговой деятельности в вертебробазилярном бассейне нередко сопровождается головокружением, нарушениями равновесия и координации движений. Кроме того, присутствуют зрительные расстройства, двусторонняя или противоположная очагу потеря чувствительности и паралич, отсутствует глотательный рефлекс.
Проявления геморрагических инсультов
Клиника чаще всего проявляется очаговыми неврологическими поражениями. Они возникают внезапно и прогрессируют стремительно: паралич конечностей, речевые нарушения, проблемы с координацией и устойчивостью, которые наблюдаются в сочетании с высоким артериальным давлением. Оно возрастает в течение считаных минут или нескольких часов. Часто отмечается угнетенное сознание, головные боли, приступы рвоты. Внутримозговое кровоизлияние отличается быстрым нарастанием неврологического дефицита, неравномерным отеком и смещением головного мозга относительно средней оси, сердечно-легочной недостаточностью.
Обширные кровоизлияния нередко сопровождаются:
- различными степенями нарушения сознания, от стопора до комы;
- общемозговой симптоматикой (головными болями различного характера и интенсивности, тошнотой, частой рвотой, не приносящей облегчения);
- горметоническими судорогами - приступообразными повышениями мышечного тонуса в парализованных конечностях;
- гемигиперестезией - снижением чувствительности на одной половине тела;
- гемианопсией - невозможностью сформировать звуки, слова;
- гипертермией - повышением температуры тела;
- анизокорией - расширением зрачка на стороне поражения при развитии смещения срединных структур головного мозга, отека и вклинения головного мозга;
- системными нарушениями гемодинамики и дыхания.
Диагностика
Эффективность лечения и предотвращение необратимых изменений мозговой деятельности можно добиться только путем ранней диагностики и принятия в связи с этим экстренных мер. Предпринять таковые необходимо в первые часы после появления признаков ОНМК.
Основные задачи диагностики:
- подтверждение диагноза «инсульт»;
- дифференцирование ишемического и геморрагического инсульта;
- определение показаний к тромболизису - применению фармакологических средств для восстановления нормального кровотока;
- определение пораженного сосудистого бассейна, степени, характера и локализации очага нарушения.
Для этих целей проводится непосредственный неврологический осмотр, собирается анамнез болезни. В качестве диагностических процедур применяются:
- томография головного мозга, компьютерная или магнитно-резонансная;
- эхоэнцефалоскопия;
- проведение люмбальной пункции для анализа спинномозговой жидкости, как правило, при отсутствии возможности диагностики с помощью КТ и МРТ;
- ультразвуковая допплерография;
- церебральная ангиография;
- эхокардиография;
- исследование гемореологических свойств крови - динамики повышения или уменьшения ее вязкости.
Выявление инсульта в первые часы его проявления значительно снижает риск развития необратимых нарушений головного мозга и повышает шансы на эффективность терапии с последующей реабилитацией до полного выздоровления.
Показания к проведению тромболизиса
Острое нарушение мозгового кровообращения требует срочного оказания медицинской помощи, и это не только спасет жизнь пациенту, но и увеличит шансы на реабилитацию в дальнейшем. В качестве экстренных мер при появлении первых признаков острого нарушения мозгового кровообращения применяется тромболизис. Суть этого метода лечения - растворение тромбов, являющихся причиной нарушения кровотока в головном мозге.
Тромболизис необходимо применить в первые 3 часа развития инсульта, максимально допустимое время для введения лекарства - 6 часов. По истечении этого периода методика становится бесполезной, а в некоторых случаях опасной.
Проведение тромболизиса показано при инсульте по ишемическому типу. Проводится путем системного и локального введения препаратов. При системном внутривенном введении расположение тромба не принципиально. При локальном применении препарат вводится в месте его локализации.
Противопоказано применение такой методики в случаях:
- геморрагического инсульта;
- язвенной болезни желудка;
- предрасположенности к кровотечениям на фоне повышенного артериального давления;
- заболеваний печени;
- операций на мозге;
- беременности;
- артериальной гипертензии;
- расслоения аорты.
Лечение
Основные задачи лечения носят восстановительный характер и направлены на устранение нарушений функций и систем организма. Необходимо уменьшение неврологических поражений с последующей их профилактикой и лечением соматических осложнений. Лечение направлено на стабилизацию функции дыхания, нормализацию кровообращения, регуляцию гомеостаза, уменьшение отека головного мозга. В последующем необходимо проведение симптоматической терапии.
При ишемическом инсульте необходимо восстановление кровотока на участке нарушения кровоснабжения головного мозга. Лечение направлено на снижение и поддержание нормального артериального давления. Применяются меры для остановки кровотечений с последующим удалением гематомы и аневризмы при возникновении кровоизлияния в мозг.
Лечение проводится в условиях специализированного отделения сосудистой неврологии. В первые 5–7 суток больной находится в блоке интенсивной терапии. При положительной динамике он переводится в палату ранней реабилитации сосудистого неврологического отделения.
На фоне развития ОНМК у большинства больных развиваются соматические осложнения, которые очень часто становятся причиной летального исхода. Наблюдаются возникновения пневмонии, респираторного дистресс-синдрома, уроинфекции, пролежней, флеботромбоза нижних конечностей. Задача лечения заключается в профилактике их появления, а также адекватной и своевременной терапии при первых признаках соматических осложнений.
Реабилитационные мероприятия
Помимо медикаментозного лечения, необходимо проведение комплекса реабилитационных мероприятий для восстановления двигательной функции и предупреждения развития контрактур. С этой целью применяется:
- массаж;
- лечебная гимнастика;
- дыхательная гимнастика.
Альтернативные способы лечения:
- точечное иглоукалывание;
- ароматерапия;
- гирудотерапия;
- хвойные ванны;
- кислородные ванны.
Для восстановления двигательных функций и моторики показано прохождение курса кинезотерапии. Она используется в ранний реабилитационный период и состоит из занятий, направленных на восстановление координации движений и двигательной активности путем стимуляции рефлексов. Применяется микрокинезотерапия - лечебное воздействие на организм посредством микропальпации, цель которой заключается в активизации процессов самовосстановления.
Реабилитация больных занимает длительное время, которое при благоприятном течении заболевания составляет несколько лет, чтобы вернуться к привычному образу жизни. Однако полноценное восстановление практически невозможно. Речь идет в первую очередь о необходимости восстановить двигательную функцию, навыки речи, самостоятельное обслуживание больным себя и выполнение элементарных бытовых задач.
Уход за больным
Важное значение имеет правильный уход за больным, который нуждается в постоянном наблюдении и посторонней помощи.
При уходе за пациентом с параличом необходимо заботиться о профилактике пролежней. Во многих случаях обездвиженность человека сопровождается потерей чувствительности, что является дополнительным фактором риска их развития. Для предотвращения образования пролежней положение больного необходимо регулярно менять. Делать это следует каждые 2-3 часа. На ночь рекомендуется выкладывать человека на живот так, чтобы ступни находились в воздухе, а голени располагались на небольшом возвышении. Под колени подкладываются марлевые диски с ватой внутри.
Снижение подвижности суставов приводит к образованию контрактур. С целью устранения проводится ЛФК, массаж; также больному необходимо принимать определенную позу и менять ее каждые несколько часов. Занятия гимнастикой начинаются с пассивных упражнений на 3-4-й день стабилизации состояния больного и по решению врача. Сторонним лицом осуществляется воздействие на мышцы и суставы парализованного, начиная с движений в мелких суставах, с постепенным увеличением диапазона выполнения упражнений.
Занятия должны осуществляться непродолжительное время, чтобы избежать переутомления больного, но регулярно, каждые 3-4 часа. Упражнения не должны доставлять дискомфорта и боли при выполнении. Активные движения выполняются здоровой конечностью, с сопровождением мысленного повторения упражнений парализованной частью тела.
Последствия
Развитие инсульта имеет тяжелые последствия для организма и здоровья человека. Как правило, даже при благоприятном исходе заболевания требуется продолжительное время для реабилитации и восстановления нормальной двигательной, речевой, психомоторной функций.
В более тяжелых случаях происходит паралич, вплоть до полного обездвиживания. Помимо проблем с двигательной активностью, наблюдаются нарушения речевого воспроизведения и понимания речи.
Инсульт - заболевание, которое требует обязательного участия близких людей и родственников в процессе лечения и реабилитации. Потеря возможности самостоятельно двигаться, речевые проблемы влекут тяжелое психоэмоциональное расстройство со стороны больных; нередко наблюдаются депрессии и отсутствие желания предпринимать какие-то действия.
Для полноценного участия в лечебно-реабилитационном процессе лицу, обеспечивающему уход за больным, необходимо пройти курс обучения массажу и гимнастике либо получить рекомендации у врача или инструктора ЛФК. Подобные методики легко освоить. Для их выполнения не требуется специальных знаний.
Несмотря на все достижения современной медицины, острые нарушения мозгового кровообращения не проходят бесследно для здоровья и имеют в большинстве случаев тяжелые последствия. Своевременное обращение за экстренной врачебной помощью может повысить шансы свести их к минимуму.
Введение
Острые нарушения мозгового кровообращения (ОНМК) являются важнейшей медико - социальной проблемой. Заболеваемость инсультом составляет 2,5 - 3 случая на 1000 населения в год, смертность - 1 случай на 1000 населения в год. Летальность в остром периоде инсульта в России достигает 35%, увеличиваясь на 12-15% к концу первого года после перенесенного инсульта. Постинсультная инвалидизация занимает первое место среди всех причин инвалидизации и составляет 3,2 на 10000 населения. К труду возвращается 20% лиц, перенесших инсульт, при том что одна треть заболевающих инсультом - люди трудоспособного возраста. Таким образом, в России инсульт ежегодно развивается у 400 - 450 тысяч человек, примерно 200 тысяч из них погибают. В стране проживает более 1 миллиона человек, перенесших инсульт, причем 80% из них являются инвалидами. .
Показатели смертности в стране от сосудистых заболеваний мозга остаются одними из самых высоких в мире, имеется тенденция даже к некоторому их росту.
Хотя 2/3 инсультов происходит у больных старше 60 лет, острые нарушения мозгового кровообращения представляют существенную проблему и для лиц трудоспособного возраста.
Несмотря на то, что решающее значение в снижении смертности и инвалидизации вследствие инсульта принадлежит первичной профилактике, существенный эффект в этом отношении дает оптимизация системы помощи больным ОНМК, введение лечебных и диагностических стандартов для этих больных, включая реабилитационные мероприятия и профилактику повторных инсультов.
Европейское регионарное бюро Всемирной организации здравоохранения (ВОЗ) считает, что создание современной системы помощи больным с инсультом позволит снизить летальность в течение первого месяца заболевания до уровня 20% и обеспечить независимость в повседневной жизни через 3 месяца после начала заболевания не менее 70% выживших пациентов. .
Разработка и внедрение единых принципов ведения больных с острыми нарушениями мозгового кровообращения должны помочь оптимизировать диагностический подход и выбор лечебных мероприятий для обеспечения наилучшего исхода заболевания.
Таким образом для улучшения качества ведения больных с ОНМК с использованием новейших технологий, методик для обеспечения наилучшего исхода заболевания необходимо проанализировать эффективность ухода и реабилитации пациентов с ОНМК.
Актуальность выбранной темы заключается в том, что ОНМК - одно из наиболее распространенных и опасных по течению и исходу заболеваний.
Объект исследования: статистические данные особенности ухода и лечения больных с острым нарушением мозгового кровообращения.
Цель курсовой работы состоит в анализе эффективности ухода и реабилитации пациентов с ОНМК. Исходя из цели курсовой работы, можно выделить следующие задачи:
1)Дать понятие, этиологию острого нарушения мозгового кровообращения.
)Рассмотреть классификацию и клинику заболевания.
)Изучить методы диагностики, ухода, лечения и реабилитации пациентов перенёсших ОНМК.
)Дать краткую характеристику сосудистого центра Коми Республиканской больницы.
)Проанализировать эффективность ухода и реабилитации пациентов с острым нарушением мозгового кровообращения.
1. Теоритическая часть
1.1 Определение, этиология острого нарушения мозгового кровообращения
Острые нарушения мозгового кровообращения (ОНМК) - патологическое состояние, развившееся в результате ишемии головного мозга или внутричерепного кровоизлияния представленное очаговыми неврологическими и/ или общемозговыми нарушениями.
К ОНМК относят следующие расстройства:
Ишемический инсульт, или инфаркт головного мозга - критическое нарушение кровоснабжения участка головного мозга, приводит к отмиранию (инфаркту) нервной ткани.
Мозговое кровоизлияние, или геморрагический инсульт, связано с разрывами сосудов головного мозга и последующим кровотечением. В зависимости от локализации различают внутричерепное и субарахноидальное кровотечение - под и над мозговыми оболочками. .
Предрасполагающими факторами возникновения ОНМК являются: заболевания сосудов (атеросклероз, аневризмы, васкулиты и другие), а также нарушения в работе сердца и некоторые заболевания крови. Никотиновая зависимость, лишний вес, артериальная гипертензия и ряд других факторов повышают риск возникновения острых нарушений мозгового кровообращения.
ОНМК могут затрагивать как малые, так и обширные зоны мозга, в зависимости от величины пораженного сосуда. Проявления зависят от объема и местоположения поврежденной зоны.
Диагностика проводится с учетом выраженности и сочетания определенных симптомов, а также с помощью методов магнитно-резонансной и компьютерной томографии.
Успешность лечения острых нарушений мозгового кровообращения очень сильно зависит от времени, прошедшего между появлением первых симптомов и началом лечения. .
В настоящее время существует несколько классификаций нарушений мозгового кровообращения.
Причины острых нарушений мозгового кровообращения
·Окклюзия мозговых сосудов, первичная тромботическая или вследствие эмболии из отдалённого источника при:
атеросклерозе; наличии тромбов в полостях сердца (при мерцательной аритмии, клапанных дефектах); инфекционном эндокардите; васкулите; лейкозе; полицитемии и др.
·Разрыв сосуда головного мозга и развитие внутримозгового и/ или субарахноидального кровоизлияния при:
артериальной гипертензии; внутричерепной аневризме; артерио-венозноймальформации; церебральной амилоидной ангиопатии; использовании антикоагулянтов или тромболитиков; заболеваниях, сопровождающихся геморрагическим синдромом и др.
·Срыв процессов саморегуляции кровоснабжения головного мозга (длительный спазм, парез или паралич сосудов).
1.2 Классификация, клиника, диагностика заболевания
мозговой кровообращение медицинский заболевание
Согласно классификации Н.К.Боголепова, выделяется два вида нарушений мозгового кровообращения - острое и хроническое. К острой недостаточности мозгового кровообращения относятся: пароксизмы, кризы и инсульты (геморрагический и ишемический) и субарахноидальные кровоизлияния. .
В свою очередь, инсульты классифицируются по характеру изменений, происходящих в головном мозге, на:
) геморрагический инсульт (разрыв сосуда и кровоизлияние в вещество мозга и под оболочки мозга);
) ишемический инсульт (закупорка сосуда), который может быть:
а) тромботический;
б) эмболический;
в) нетромботический.
Тромботический и эмболический развиваются вследствие полной закупорки экстра - или же интракраниального сосуда, которая может быть обусловлена тромбозом или эмболией, облитерацией сосуда атеросклеротической бляшкой. Нетромботический инсульт - это инсульт, возникающий в отсутствие полной окклюзии сосуда, такое состояние чаще всего происходит при атеросклеротическом поражении сосуда сего окклюзией, ангиоспастическом состоянии, извитости сосудов, сосудисто-мозговой недостаточности.
Могут встречаться и смешанные формы инсульта - сочетание геморрагического и ишемического очагов. По степени тяжести ишемический инсульт можно разделить на два:
) средней тяжести - инсульт без клинических проявлений отека головного мозга, без нарушения сознания, при этом в клинической картине патологии превалируют очаговые симптомы мозга;
) тяжелый инсульт - проявляется выраженной общемозговой симптоматикой с угнетением сознания, при обследовании обнаруживаются признаки отека головного мозга, вегетативно-трофические нарушения, грубые очаговые симптомы, часто с дислокационными проявлениями (вклинение образований головного мозга в большое затылочное отверстие и/ или намет мозжечка). В зависимости от продолжительности появлений признаков неврологических нарушений и степени тяжести состояния ишемический инсульт подразделяют следующим образом.
Преходящие нарушения мозгового кровообращения - это остро возникающие нарушения мозгового кровообращения, проявляющиеся очаговой или общемозговой симптоматикой и продолжительностью около 24 часов.
. «Малый инсульт» (обратимый неврологический дефицит) - сопровождающийся восстановлением нарушенных функций в течение первых 3 недель заболевания. .
Массивный инсульт, при котором очаговая неврологическая симптоматика сохраняется более трех недель.
К геморрагическому инсульту относится кровоизлияние в вещество мозга либо под его оболочки - это так называемое субарахноидальное кровоизлияние. Иногда встречается комбинация этих двух видов инсультов.
) преходящие нарушения мозгового кровообращения;
) инфаркт мозга;
) кровоизлияние в мозг;
) эмболия сосудов мозга;
) субарахноидальное кровоизлияние.
Клиника.
Д ля инсультов характерна как очаговая, так и общемозговая симптоматика. Очаговая симптоматика определяется нарушением или выпадением определённых неврологических функций в зависимости от очага поражения. Это могут быть параличи и парезы, потеря чувствительности, нарушения речи и др. .
Общемозговая симптоматика включает в себя головную боль, судороги, угнетение сознания, тошноту, рвоту. При раздражении мозговых оболочек появляются менингеальные симптомы (ригидность затылочных мышц, симптом Кернига). Степень выраженности неврологических расстройств зависит от локализации и типа инсульта, глубины и обширности поражения ткани мозга. При транзиторной ишемической атаке очаговая симптоматика развивается внезапно, но в течение 10 - 20 минут от начала полностью регрессирует. При ишемических инсультах общемозговая симптоматика выражена слабо или может отсутствовать. При геморрагическом инсульте общемозговая симптоматика (головная боль, рвота, эпиприпадки) весьма характерна. Причем очаговая симптоматика при этом быстро нарастает и в последующем формируется грубый неврологический дефект.
Если ОНМК произошло в бассейне сонных артерий, и пострадали большие полушария мозга, это проявляется следующей клинической картиной. Характерны гемипарезы и гемиплегии (на одной стороне тела). Там же наблюдаются чувствительные нарушения. Возможна потеря зрения на один глаз или сужение периферических полей зрения. Нередки афазии, апраксии (нарушение целенаправленных движений), нарушение схемы тела. .
Если ОНМК произошло в вертебробазилярном бассейне, у больного появляются головокружение, нарушение координации движений и равновесия. Возможны двигательные и чувствительные нарушения, которые являются двусторонними. Также выявляется сужение и выпадение полей периферического зрения, может быть диплопия. Встречаются псевдобульбарные расстройства (нарушение глотания). При спонтанном субарахноидальном кровоизлиянии возникает резкая, необъяснимая, мучительная головная боль, которая сопровождается симптомами раздражения мозговых оболочек.
1.3 Уход, реабилитация и профилактика осложнений острого нарушения мозгового кровообращения
Создание адекватной системы помощи больным с инсультом, по экспертным оценкам ВОЗ, позволяет снизить летальность и обеспечить независимость в повседневной жизни через 3 месяца после его начала. .
Основное внимание должно быть уделено мероприятиям, проводимым в течение первых 7-10 суток после ОНМК, так как во многом от них зависит исход заболевания и качество жизни больных, перенесших инсульт.
Неотложные мероприятия на дому и госпитализация.
До поступления в стационар врачами скорой медицинской помощи и другими медицинскими работниками на дому и/ или в машине проводятся неотложные мероприятия, выполняемые с целью остановки кровотечения и борьбы с отеком мозга.
Больному с ОНМК необходим абсолютный покой, его положение в постели - на спине с приподнятым головным концом кровати. Сестра или сиделка должны вынуть изо рта больного зубные протезы (если они есть), положить на голову больного пузырь со льдом, а к ногам - грелку.
Больные с острым инсультом должны быть госпитализированы в стационар, так как в первые часы инсульта могут развиться различные жизнеугрожающие состояния, которые можно спрогнозировать, предотвратить и оказать помощь в случае их развития:
нарушение проходимости дыхательных путей и дыхательная недостаточность;
нарушения глотания, приводящие к аспирации, обезвоживанию и голоданию;
тромбоэмболия легочной артерии;
инфекции. .
Госпитализация в первые 1-3ч после начала заболевания оптимальна, хотя обоснованное лечение эффективно и в более поздний период. Противопоказанием для госпитализации может быть только агональное состояние пациента.
Наилучшим вариантом является госпитализация больных в многопрофильный стационар, в котором имеются возможности проведения компьютерной томографии (КТ) или магнитно - резонансной томографии (МРТ) и ангиографии, а также ангио - неврологическое отделение с палатой интенсивной терапии и отделение реанимации со специально выделенными койками и подготовленным персоналом для ведения этих больных. Непременным условием является наличие в стационаре нейрохирургического отделения или бригады нейрохирургов, так как около трети больных нуждаются в консультации или оказании этого вида специализированной помощи. Пребывание в таких клиниках достоверно улучшает исходы ОНМК и эффективность последующей реабилитации.
Непременным условием при уходе за больными ОНМК является высокий профессионализм среднего медицинского персонала.
В его функции входит:
динамическое наблюдение за функциями дыхания, АД, сердечным ритмом, глотанием, тазовыми функциями и психоэмоциональным состоянием;
фиксация и неотложная помощь при возможных побочных действиях лекарств;
обеспечение и поддержание основных физиологических потребностей и самообслуживания;
повторение с пациентами навыков, полученных ими при лечебной физкультуре, эрготерапии и логопедических упражнениях;
санитарно-просветительская работа с пациентом и членами его семьи.
Неотложные мероприятия при поступлении.
Неотложные мероприятия при поступлении складываются из:
) оценки адекватности оксигенации, уровня АД, наличия или отсутствия судорог;
) неврологического осмотра;
) выполнения необходимого минимума лабораторных исследований;
) проведения КТ или МРТ с последующим выбором тактики лечения;
) решения вопроса о месте пребывания больного.
Обеспечение оксигенации осуществляют постановкой воздуховода и очищением дыхательных путей, а при показаниях - и переводом больного на искусственную вентиляцию легких (ИВЛ). Показаниями для начала ИВЛ являются:
PaO2 55 мм рт. ст. и ниже.
Жизненная емкость легких (ЖЕЛ) менее 12 мл на 1 кг массы тела.
Клинические критерии: тахипноэ 35-40 в 1мин, нарастающий цианоз, артериальная дистония.
Артериальное давление (АД) не принято снижать, если оно не превышает 160-170мм рт. ст. для систолического и 100-110мм рт. ст. для диастолического давления. Гипотензивная терапия проводится малыми дозами бета-адреноблокаторов или блокаторов АПФ, не вызывающими существенных изменений в ауторегуляции мозгового кровотока. При этом АД снижают примерно на 15-20% от исходных величин.
При корково-подкорковых очагах и прорыве крови в желудочковую систему нередко наблюдаются приступы судорог. Купирование их необходимо, во что бы то ни стало. С этой целью используют реланиум, вводимый внутривенно. В тяжелых случаях применяют тиопентал натрия. Далее у таких больных необходимо сразу же начать профилактический прием длительно действующих антиконвульсантов.
Неврологический осмотр больного при поступлении должен быть кратким и включать в себя оценку уровня бодрствования, состояние стволовых функций, двигательной, а если возможно, то и чувствительной сферы, речи.
Далее выполняют необходимый минимум диагностических тестов: ЭКГ, уровень глюкозы в крови, электролиты плазмы, газы крови, осмолярность, уровень гематокрита, фибриногена, активированное частичное тромбопластиновое время, уровень мочевины и креатинина, общий анализ крови с подсчетом тромбоцитов, рентгенография органов грудной клетки.
Сразу же после этого проводят КТ или МРТ головного мозга и решают вопрос о тактике лечения. При обнаружении на КТ признаков кровоизлияния в мозг и оценке его объема и локализации совместно с нейрохирургами обсуждается вопрос о целесообразности оперативного вмешательства. При инфарктах рекомендуется проведение панартериографии магистральных артерий головы или артериографии на стороне поражения мозга (при подозрении на закупорку сосуда). Выявление окклюзии артерий, снабжающих мозг, требует решения вопроса о тромболитической терапии. Обнаружение при КТ крови в субарахноидальном пространстве часто говорит о возможности субарахноидального кровоизлияния. В этих случаях следует обсудить возможность проведения ангиографии для определения локализации, размеров аневризмы и решения вопроса об операции. В сомнительных случаях может быть выполнена люмбальная пункция. (7.с.32.)
5. Далее решается вопрос о месте пребывания больного в клинике. Показаниями для пребывания в отделении реанимации и интенсивной терапии являются: измененный уровень бодрствования (от легкого сопора до комы), симптоматика, свидетельствующая о признаках вклинения ствола головного мозга, выраженные нарушения жизненно важных функций, гомеостаза, декомпенсированная сердечно-легочная, почечная, эндокринная патология. Во всех остальных случаях госпитализация проводится в ангионеврологические отделения с палатами интенсивной терапии.
Правильный уход за больным в острый период инсульта имеет чрезвычайное значение, потому что позволяет предупредить осложнения, связанные с нарушением мозгового кровообращения. Эти осложнения могут стать причиной ухудшения состояния и плохого исхода заболевания, если их не предотвратить. Дело в том, что нарушение работы мозга из-за инсульта, наряду с вынужденным длительным пребыванием в постели, при плохом уходе могут привести к воспалению легких, пролежням, мышечным контрактурам, тромбофлебитам. Этих осложнений с успехом удается избежать, если сам больной и его близкие правильно выполняют рекомендации по уходу.
В течение нескольких суток больной должен находиться в горизонтальном положении со слегка приподнятыми ногами. Под стопы помещают упор. Если одна нога парализована, то она укладывается соответствующим образом.
Многие осложнения обусловлены обездвиженностью. Для предупреждения тромбоэмболии легочной артерии (закупорки тромбами из сосудов ног) используют эластичные чулки. .
В первые дни больной находится на строгом постельном режиме. Если состояние больного тяжелое, больному может быть предписан длительный постельный режим.
Профилактика пролежней.
При уходе за больными с параличами важное значение имеет профилактика пролежней. Особенно быстро пролежни развиваются у парализованных больных, имеющих нарушения чувствительности.
Наиболее эффективный способ профилактики пролежней - частое (каждые 2-3ч) изменение положения больного в кровати. На ночь целесообразно укладывать больного на живот, подложив под коленные чашечки ватно-марлевые круги, а под голени - мягкие подушки; стопы при этом должны свисать. В этом положении пролежни обычно не развиваются.
Профилактика контрактур.
Больные, перенесшие инсульт, нуждаются и в специальном уходе, направленном, в том числе, и на профилактику контрактур. Контрактура - стойкое ограничение подвижности в суставе - возникает у больного после инсульта из-за резкого повышения мышечного тонуса. Стойкие контрактуры препятствуют дальнейшему восстановлению двигательных функций.
Профилактика контрактур включает: придание телу особого положения, ЛФК, массаж.
Все указанные меры просты и доступны для выполнения лицами, ухаживающими за больным. Необходимы лишь консультация с врачом и краткое обучение.
Положение больного в постели.
После инсульта тонус мышц на парализованной стороне повышается. Поскольку мышцы, разгибающие ногу и сгибающие руку, сильнее мышц-антагонистов, при отсутствии лечения, постепенно может сформироваться устойчивое положение, когда рука согнута в локте и кисти и прижата к туловищу, а нога из-за своего разогнутого положения вынуждена во время ходьбы описывать полукруг, что затрудняет передвижение.
Чтобы предотвратить развитие такой позы, парализованную руку больного периодически укладывают с отведением и разгибанием в локтевом и лучезапястном суставах, а ногу - со сгибанием в тазобедренном, коленном и голеностопном суставах. .
Необходимо сократить, по возможности, время нахождения больного на спине, так как это положение способствует развитию повышенного мышечного тонуса и пролежней. Пациента с гемиплегией (односторонней парализацией) следует укладывать на живот или на бок.
Многие больные любят лежать на парализованной стороне. Это не противопоказано. При этом голова должна быть слегка наклонена книзу, а парализованная рука вытянута вперед под прямым углом к туловищу и повернута ладонью вверх. Здоровая рука может лежать на боку или отводиться назад, но не вперед, чтобы избежать перерастяжения мышц на парализованной стороне. Под здоровую ногу, согнутую в тазобедренном и коленном суставах, подкладывают подушку. Парализованную ногу разгибают в тазобедренном и слегка сгибают в коленном суставе.
В положении на спине парализованную руку отводят в сторону и разгибают в локтевом суставе, а кисть поворачивают ладонью вверх. Ногу на той же стороне слегка сгибают в коленном суставе и подкладывают под нее валик. Стопу устанавливают в положении среднем между сгибанием и разгибанием и поддерживают, используя мягкий валик или прислоняя к спинке кровати.
Позу больного меняют каждые 2-3ч. Когда общее состояние больного улучшается, а показатели АД становятся более стабильными, больного обучают самостоятельно менять положение в кровати. Чтобы предотвратить развитие контрактур, больного нужно как можно раньше (с разрешения врача) усаживать в кровати. При этом спина должна быть прямая (подложить подушки), а ноги - согнуты в тазобедренном суставе под углом 90о. Следует избегать длительного пребывания больного в положении полулежа с приподнятым головным концом, так как это способствует нарастанию мышечного тонуса. .
Лечебная гимнастика.
Для предупреждения контрактур используют также физические упражнения (пассивные) с первых дней болезни. Технике массажа и лечебной физкультуры могут быть обучены родственники или другие лица, ухаживающие за больным. Отметим лишь некоторые принципы:
Пассивные упражнения (воздействие на мышцы пациента другим лицом) начинают на 3-4-й день, в том числе при полном отсутствии движений на пораженной стороне.
В остром периоде вовлекают в движение только мелкие суставы, чтобы не вызвать значительных изменений АД; в более позднем периоде, при стабильных показателях АД, лечебную гимнастику начинают с крупных суставов, затем переходя к более мелким, что препятствует повышению мышечного тонуса и образованию контрактур.
Активные движения выполняют, в первую очередь, здоровой конечностью. При этом мысленное повторение упражнений парализованной рукой или ногой (так называемая идеомоторная гимнастика), способствует появлению активных движений. При грубых парезах активную гимнастику начинают с упражнений статичного характера.
Специальную гимнастику чередуют с дыхательными упражнениями. Дыхание оказывает влияние на мышечный тонус конечностей: при вдохе тонус конечностей повышается, при выдохе - снижается.
Гимнастику проводят непродолжительное время (15-20 мин) несколько раз в день (каждые 3-4 ч).
Все движения выполняют плавно, без боли, так как резкие движения и боль ведут к нарастанию мышечного тонуса. Через 3-4 нед. от начала заболевания, с учетом общего состояния, переходят к восстановлению навыков ходьбы. Этот комплекс упражнений также выполняют в определенной последовательности (сначала имитация ходьбы, в положении лежа, потом - сидя, обучение переносу тяжести тела с одной ноги на другую в положении стоя, затем шаги на месте и т.д.).
Чтобы успешнее оказывать помощь родственникам и другим лицам, ухаживающим за больным, необходимо пройти краткий курс обучения или получить необходимые рекомендации у врача или методиста ЛФК.
Массаж в период реабилитации больных после инсульта направлен на нормализацию тонуса мышц на пораженной стороне. Поэтому для расслабления мышц с повышенным тонусом производят легкое поглаживание и, напротив, для активизации мышц со сниженным или неизменным тонусом выполняют легкое разминание.
В связи с тем, что массаж необходимо проводить длительное время, родственники больного должны быть обучены специальным приемам и комплексам для более полного и успешного восстановления двигательной функции. Первый год и, особенно, первые 6мес - время реального восстановления движений, и оно не должно быть упущено!
Кормление.
Даже при тяжелом состоянии больного кормление начинают с 1-2-х суток после инсульта.
Во время первого кормления выясняют, не нарушен ли у больного глотательный рефлекс. Для этого в рот вливают чайную ложку холодной воды и просят проглотить ее. Если пациент легко проглатывает воду и не поперхивается, кормление продолжают теплой и жидкой пищей.
Больные с ясным сознанием и без нарушений функции глотания получают впервые 2-3 суток жидкую пищу (бульоны, фруктовые соки), затем - мягкую или протертую еду. При частичном расстройстве глотания пище необходимо придавать кашицеобразную консистенцию. Еда должна быть теплой, вкусной и калорийной. Кормить больного нужно осторожно, небольшой ложкой, малыми порциями, с перерывами для его отдыха. Надо следить, чтобы пища не попала в дыхательные пути. Иногда больные отказываются от еды или питья. Такое поведение характерно при поражении некоторых отделов головного мозга (лобные доли, гипоталамус), отвечающих за аппетит и чувство жажды. Психологический стресс, депрессия также могут приводить к подавлению аппетита. В этом случае особенно важно успокоить, поддержать больного, объяснить ему важность полноценного питания.
При инсульте часто возникают нарушения речи, например афазия. При этом больные испытывают трудности либо с речевоспроизведением, либо с пониманием речи. Часто возникают трудности со счетом, узнаванием или запоминанием чисел или дат.
Грубые нарушения речи еще в большей степени, чем двигательные расстройства, исключают больного из привычного круга общения, создают тягостное ощущение изоляции и одиночества, нарушают его адаптацию. Речевые расстройства могут усугублять и поддерживать депрессию, которая развивается более чем у половины перенесших инсульт и, в свою очередь, существенно затрудняет реабилитацию больного, отнимает у него веру в успех, желание и настойчивость в преодолении двигательных, речевых и других нарушений. Восстановление речевых функций требует длительного времени - иногда до 3-4 лет. Поэтому самое серьезное внимание должно быть уделено формированию в семье правильных навыков общения с больным, имеющим речевые расстройства.
Необходимо помнить, что речь - это только маленькая часть языка как средства взаимопонимания. Невербальное общение (жесты, мимика, прикосновения, пантомима) поможет наладить контакт с больным. В большинстве повседневных ситуаций можно обходиться без опоры на речь.
Если речевое общение с больным в какой-то мере сохранено, полезными будут следующие рекомендации:
Если больной использует необычное слово или звук для обозначения предмета, понятия или выражения своих мыслей (при условии, что речевые способности не восстанавливаются), можно принять этот новый термин или звук и пользоваться им.
Настаивая на употреблении больным правильного термина, можно вызвать раздражение или гнев. Многие пациенты с афазией быстро устанавливают связь с окружающими без опоры на речь. Они выражают свои чувства, используя жесты, звуки, особые слова.
При разговоре использовать простые короткие фразы. Не следует при этом повышать голос. Громкая речь иногда затрудняет понимание.
С некоторыми больными легче общаться письменно. .
Продолжая тему ухода за больными с ОНМК, следует заметить, что очень важно особое внимание уделять кожным покровам, полости рта, содержанию постельного белья.
Для предупреждения появления контрактур пораженной конечности надо придать правильное положение: рука отведена, супинирована, пальцы разведены, нога разогнута, стопа в положении тыльного сгибания.
Через 8-10 дней после инсульта можно осторожно начинать пассивную лечебную гимнастику, через 15-20 дней - легкий массаж.
С первого дня необходимо измерять АД и записывать в дневник наблюдения. Как упоминалось выше, в первые 10 суток не следует быстро снижать его цифры, если оно не очень высокое. При артериальной гипотонии АД, наоборот, повышают до привычных для пациента «рабочих цифр».
Питание для больных, перенесших инсульт, основано на принципах диеты при гипертонической болезни и атеросклерозе - заболеваний, лежащих в основе инсульта. В рационе нужно уменьшить количество животного жира, углеводов (сахара, варенья, компотов, джемов, белого хлеба и выпечки), поваренной соли. Еда должна быть богатой клетчаткой, витаминами, солями калия и магния. Все блюда готовят без соли, мясо и рыбу отваривают, а не жарят. .
Если больной находится в сознании, то его кормят с ложечки и только жидкой пищей (каши, компоты, соки). Если же больной долго не приходит в сознание, то прибегают к искусственному питанию, используя чаще питательные клизмы.
Базисная терапия.
Мероприятия, направленные на нормализацию функции внешнего дыхания и оксигенации (санация дыхательных путей, установка воздуховода, интубация трахеи, при необходимости - проведение ИВЛ).
2. Регуляция функции сердечно-сосудистой системы:
поддержание АД на 10% выше цифр, к которым адаптирован больной (при проведении антигипертензивной терапии предпочтительны бета-адреноблокаторы, ингибиторы АПФ, блокаторы кальциевых каналов, при артериальной гипотензии - средства, оказывающие вазопрессорный эффект (допамин, альфа-адреномиметики) и объемозамещающая терапия (декстраны, одногруппная свежезамороженная плазма);
антиаритмическая терапия при нарушениях ритма сердца;
при ИБС (постинфарктный кардиосклероз, стенокардия) - антиангинальные препараты (нитраты);
препараты, улучшающие насосную функцию миокарда - сердечные гликозиды, антиоксиданты, оптимизаторы тканевого энергетического метаболизма.
. Контроль и регуляция гомеостаза, включая биохимические константы (сахар, мочевина, креатинин и др.), водно-солевой и кислотно-щелочной баланс.
Нейропротекция - комплекс универсальных методов защиты мозга от структурных повреждений - начинается на догоспитальном этапе (может иметь некоторые особенности при различных подтипах ОНМК).
. Мероприятия, направленные на уменьшение отека головного мозга (имеют особенности в зависимости от характера инсульта).
. Мероприятия по профилактике и лечению соматических осложнений: пневмонии, пролежней, уроинфекции, ДВС-синдрома, флеботромбозов и тромбоэмболии легочной артерии, контрактур и др.
. Симптоматическая терапия, в том числе противосудорожная, психотропная (при психомоторном возбуждении), миорелаксанты, анальгетики и др. .
Методы реабилитации больных с ОНМК.
При двигательных нарушениях:
1. Кинезотерапия, включая обучение ходьбе.
. Бытовая реабилитация, включая обучение навыкам самообслуживания (может быть включена в курс занятий кинезотерапией).
. Электростимуляция нервно-мышечного аппарата.
. Борьба со спастичностью, включая прием миорелаксантов (сирдалуд, баклофен, мидокалм), тепловые процедуры (аппликации парафина, озокерита), избирательный или точечный массаж.
Профилактика контрактур, возникающих на фоне постинсультных трофических изменений суставов (артропатии), включая теплолечение (аппликации парафина, озокерита), обезболивающие электрофизиопроцедуры (СМТ, ДД-токи, ЧЭНС, электро - или фонофорезлекарственных веществ).
Ортопедические мероприятия: использование лонгеток, специальных приспособлений для ходьбы, ортопедической обуви.
При речевых нарушениях: занятия с логопедом-афазиологом по восстановлению речи, чтения, письма, счета.
При центральном постинсультном болевом синдроме: назначение антидепрессантов (амитриптилин) и карбамазепина (тегретол, финлепсин) в индивидуальной дозировке.
Нейротрофическая медикаментозная терапия.
Особенно показана при нарушениях речи, когнитивных расстройствах, сниженной психической и двигательной активности:
Церебролизин 5 мл в/м или по 10-15 мл в/в капельно на 200 мл изотонического раствора хлорида натрия №20-30 ежедневно 2-3 раза в течение первого года,
Пирацетам 2,4 - 4,8 г в сутки в течение нескольких месяцев,
Семакс 0,1% по 2 капли в каждый носовой ход 3-6 раз в день в течение 2 месяцев.
Психотерапия.
Элементы психотерапии включаются в занятия кинезотерапией, в практику логопеда-афазиолога, невролога-реабилитолога.
Дополнительные методы реабилитации.
Биоуправление с обратной связью по электрокимограмме при гемипарезах
Биоуправление с обратной связью по стабилограмме при нарушениях равновесия и ходьбы.
Иглорефлексотерапияи/или электроакупунктура при мышечной спастичности и болевых синдромах
Трудотерапия в специально оборудованных мастерских
Психотерапия, проводимая специалистом-психотерапевтом.
Некоторые дополнительные методы реабилитации могут применяться только в специализированных центрах реабилитации в силу их сложности, дороговизны и отсутствия необходимых квалифицированных специалистов.
2. Практическая часть
2.1 Краткая характеристика ГБУЗ РК КРБ
ГБУЗ РК «Коми республиканская больница» (ГБУЗ РК КРБ) создана в 1922 году. Является ведущим многопрофильным высококвалифицированным государственным учреждением здравоохранения Республики Коми. Учредитель больницы - Министерство здравоохранения РК.
Краткая характеристика отделения НМК.
Неврологическое отделение для лечения больных с острыми нарушениями кровообращения мозга (отделение НМК, ОНМК) организовано 03.04.2009 г. на базе ГУ РК «Коми республиканская больница» на 30 коек. С 01.01.2010 г. - на 60 коек, включая 12 коек блока интенсивной терапии. Расположено на 1 этаже I корпуса, рядом с приемным отделением.
Отделение выполняет следующие задачи:
1. Оказание круглосуточной специализированной медицинской помощи больным с нарушениями мозгового кровообращения, с этой целью для работы задействованы:
кабинет компьютерной томографии,
кабинет ультразвуковой диагностики,
отделение лабораторной диагностики,
операционная для проведения экстренных оперативных вмешательств.
Освоение и внедрение в клиническую практику современных методов диагностики и лечения НМК, профилактика осложнений.
Разработкуи внедрение мероприятий, направленных на повышение качества лечебно-диагностической работы и снижения больничной летальности от инсульта.
Проведениеработы с пациентами и их родственниками по предупреждению и коррекции модифицируемых факторов риска сосудистых заболеваний, ведению здорового образа жизни.
Ведение учетной и отчетной документации и предоставление отчетов о деятельности отделения в установленном порядке, сбор данных для регистров, ведение которых предусмотрено законодательством.
В отделении функционируют:
- кабинет руководителя Регионального сосудистого центра,
- кабинет заведующего отделением,
- ординаторская,
- кабинеты логопеда, психолога,
- кабинет старшей медсестры,
- зал лечебной физкультуры,
- кабинет функциональной диагностики,
- кабинет УЗИ,
- физиотерапевтический кабинет,
- 3 процедурных кабинета,
- 4 поста дежурной медсестры,
- 24 палаты (2-3-х местные),
- 2 комнаты для персонала,
- кабинет сестры-хозяйки,
- буфет, санитарно-гигиенические помещения
Отделение оснащено материально - техническими средствами в соответствии со стандартом оснащения отделения неврологии для лечения нарушений мозгового кровообращения.
Таблица 2.1. Основные показатели работы отделения
№Показатели2011 г.2012 г2013 г1Число поступивших больных1547163315732% выполнения плана по лечению больных118,1114,0109,43Сельские жители, прошедшие по отделению2592902974% сельских16,717,818,95Выписано больных1333160613486План по пролеченным больным127514067Умерло всего, из них: в отделении в ОРиТ185 173 12193 188 5213 205 88Процент летальности (отделение/ОРиТ+отделение)11,5/12,211,7/12,013,1/13,69Среднее пребывание больного на койке13,913,513,910Лаборат. исследований на 1 больного93,293,0104,111Физиопроцедуры на 1 больного8,25,911,112Функц. исследования на 1 больного5,66,2613ЛФК на 1-го больного11,712,410,614Эндоскопические исследования0,50,50,615УЗИ-исследования3,64,73,216Платн. + ДМС + хозрасчет / койко-дни5/678/749/88
Статистические данные сосудистого центра КРБ.
За 2013 год, процент выполнения плана по лечению больных снизился и составил 109,4% против 114 в 2012 и 118,1 в 2011 году. Процент госпитализации сельских жителей в отделение несколько возрос - 18,9% (17,8 в 2012 и 16,7 в 2011 году). Среднее пребывание больного на койке в отделении остается на одном уровне и составляет 13,9 (13,5 в 2012 и 13,9 в 2011 году). Несколько возросла общая летальность в отделении, включая ОРиТ - 13,6 (12 в 2012 и 12,2 в 2011 году). Отмечается высокий показатель лабораторных исследований на 1 больного - 104,1 (93,0 в 2012 и 92,3 в 2011 году). Функциональные исследования на одного больного - 6 (6,2 в 2012 и 5,6 в 2011 году). Количество единиц ЛФК и физиотерапевтических процедур составили соответственно 10,6 и 11,2 (12,4 и 5,9 в 2012; 11,7 и 8,2 в 2011 году). Варьирует число УЗИ-исследований на 1 больного - 3,2 (4,7 в 2012 и 3,6 в 2011 году).
Рис. 2.1. Соотношение по половой принадлежности среди поступивших больных с подозрением на различные формы острых нарушений мозгового кровообращения
Как видно из рисунка 2.1, из всех поступающих больных с подозрением на различные формы острых нарушений мозгового кровообращения (всего 1568 человек) 56,5% (885 человек) составили женщины против 58% (940 человек) в 2013 и 54,6% (832 человека) в 2012 году, мужчин - 43,5%(683 человека) против 42% (679 человек) в 2013 и 45,4% (692 человека) в 2012 году.
Рис. 2.2. Распределение пациентов с ОНМК в зависимости от вида доставки в отделение
В 2013 году в 70,6% (793 человека) случаев больные доставлены бригадами скорой медицинской помощи против 71,3% (855 человек) в 2012 году и 79,9% (773 человека) случаев в 2011 году. Обращает на себя внимание значительный рост пациентов обратившихся в приемное отделение самостоятельно - 4,18% в 2013 году против 0,08% в 2012 и 0,2% в 2011 году.
Лидирующее положение в структуре ОНМК по отделению занимает ишемический инсульт (ИИ) - 63,9% (718 человек) против 58,2% (700 человек) в 2012 и 60,1% (581 человек) в 2011 году. Средний койко-день при ИИ 18,7 против 18,9 в 2012 и 19,0 в 2011 году. Среди больных, перенесших ИИ, данный вид острого нарушения мозгового кровообращения встречался у мужчин в 49,9%(532 человека) против 48,3% (338 человек) в 2012 и 53% (308 человек) в 2011 году. У женщин - 50,9% (366 человек) против 51,7% (362 человека) в 2012 и 47% (273 человека) в 2011. Средний возраст пациентов составил 68,2 года против 68,1 в 2012 и 67,2 лет в 2011) с разбросом от 23 до 99 лет. Частота развития ИИ у пациентов трудоспособного возраста составила 22,1% (159 человек) против 22% (154 человека) в 2012 и 22,5% (131 человек) в 2011, нетрудоспособного возраста - 77,9% (559 человек) против 78% (546 человек) в 2012 и 77,7% (450 человек) в 2011.
2.2 Материалы и методы исследования
В курсовой работе представлены результаты исследования 230 историй болезни пациентов с ОНМК в возрасте от 23 до 95 лет, из которых женщин было 86 (37,3%), мужчин - 144 (62,7%), поступивших в период с 01.02.2014 по 01.04.2014 гг. в КРБ.
По мере изучения информации формировались различные группы больных.
По срокам госпитализации наибольшая группа сформирована из поступивших в первые 6 часов от начала заболевания - 93 больных (40,4%). В этой группе ишемический инсульт диагностирован у 46 (49,5%), геморрагический инсульт - у 47 (50,5%) больных.
Вторую группу составили 83 (36,1%) больных, поступивших в стационар в сроки от 6 до 24 часов от начала заболевания. Из них ишемический инсульт диагностирован у 47 (56,6%), геморрагический инсульт - у 45 (43,4%) больных.
В третью группу включены 54 больных (23,5%), поступивших в стационар в сроки более 24 часов от начала заболевания. Из них ишемический инсульт диагностирован у 30 (55,5%), геморрагический инсульт - у 24 (44,5%) больных.
В группах, сформированных по характеру инсульта, преобладали больные с ишемическим инсультом различной локализации - 123 пациента (53,5% от всех поступивших), из них 46 (37,4%) поступили в первые 6 часов от начала заболевания; 47 (38,2%) - в сроки от 6 до 24 часов; 30 (24,4%) - в сроки более 24 часов от начала заболевания.
Геморрагические инсульты диагностированы у 107 больных (46,5% от всех поступивших), из них: 47 (43,9%) поступили в первые 6 часов от начала заболевания; 36 (33,6%) - в сроки от 6 до 24 часов; 24 (22,5%) - в сроки более 24 часов от начала заболевания.
При ишемических инсультах наилучшее восстановление функций наблюдалось у больных, поступивших в стационар в первые 6 часов от начала заболевания. Больные, поступившие в стационар позже 6 часов, отличались худшим восстановлением функций нервной системы.
При геморрагическом инсульте наиболее положительный результат отмечается между исходным состоянием и состоянием при выписке у поступивших в первые 24 часа от начала заболевания.
Больные с геморрагическим инсультом, поступившие в стационар в сроки позднее 24 часов от начала заболевания, отличались худшим восстановлением, чем больные, поступившие в сроки от 6 до 24 часов от момента заболевания.
Проведено изучение показателей летальности при различных клинических формах инсульта в зависимости от сроков госпитализации. Общее количество умерших - 39 (17%).
При всех клинических формах инсультов летальность в первые 6 часов составила 16,1% (т.е. из поступивших в эти сроки 93-х больных умерло 15); в сроки от 6 до 24 часов - 16,9% (из поступивших в эти сроки 83-х больных умерло 14); в сроки более 24 часов летальность - 18,5%, из поступивших в эти сроки 54-х больных умерло 10.
Данные о летальности при различных клинических формах инсульта в зависимости от сроков госпитализации представлены в таблицах 2.2, 2.3.
Таблица 2.2. Летальность общая и по срокам госпитализации при ишемическом инсульте
Сроки госпитализацииЧисло поступивших больныхЛетальностьАбс.%Абс.%0-6 часов4637,4510,96-24 часа4738,236,4более 24 часов3024,4413,3Всего123100129,8
При ишемическом инсульте наибольшая летальность наблюдалась в сроке госпитализации до 6 и свыше 24 часов от момента развития инсульта.
Таблица 2.3. Летальность общая и по срокам госпитализации при геморрагическом инсульте
Сроки госпитализацииКоличество поступивших больныхЛетальностьАбс.%Абс. %0-6 часов4743,91021,276-24 часа3633,61130,5более 24 часов2422,5625Всего 1071002725,23
При геморрагических инсультах наибольшая летальность также наблюдалась при поступлении больных в сроке от 6 до 24 часов от момента развития инсульта и возрастала по мере увеличения времени от момента развития инсульта до поступления в стационар.
В таблице 2.4. представлены сравнительные данные об общемозговых симптомах и менингеальном синдроме при различных клинических формах инсульта.
Таблица 2.4. Частота общемозговых симптомов и менингеального (%) синдрома при различных клинических формах инсульта
Синдромы и симптомыВсе инсульты (n=230)ИМ (n=123)ГИ (n=107)Тошнота и рвота30,422,040,2Головная боль46,930.9?65,4?îëîâîê?????è?24,824,425,2?????èàëü?à? ?èï?????çè?90,089,490,6???è???àëü?ûé ?è???î?36,211,4 ?57,0
?âî?â??????à? ?î??à?î÷?î ?û???à? ?î?ïè?àëèçà?è?, ïî??à?îâêà ï?àâèëü?î?î ?èà??îçà ?ïî?î???â??? ?îë?? ?à????? ?à÷àë? ë?÷???î?î ï?î????à. ??îô???èî?àëü?à? êî?ï??????î??ü ???è?è??êî?î ï???î?àëà â??? ??îâ??é, ????è÷??êà? î??àù???î??ü ?îâ??????îé ?èà??î??è÷??êîé è ë?÷???îé àïïà?à???îé, ???èêà????à?è ?àê?? ?ïî?î???â??? ?êî??é???? âî???à?îâë??è? è âûç?î?îâë??è? ?îëü?û? ï????¸??è? ?àçëè÷?û? ôî??û è???ëü?à.
??è ïëà?è?îâà?èè è î??à?èçà?èè ?à?î?û î???ë??è? ???? ?ë? ?îëü?û? ??â?îëî?è÷??êî?î ï?îôèë? ?îëü?î? ????î çà?è?à?? ?àçëè÷?û? ôèçè÷??êè? ???î?û ë?÷??è? ?îëü?û?. ??î?î? ????î â âî???à?îâè??ëü?î? ë?÷??èè ?îëü?û? ? ïî?ë????âè??è ï?????????î?î è???ëü?à çà?è?à?? ë?÷???à? ôèçê?ëü???à (???). ?î??î?? â?? 100% ?î?ïè?àëèçè?îâà??û? â î???ë??è? ???? ï?î?ëè ?èêë çà???èé ???. ? ??????? ?à î??î?î ?îëü?î?î ?ûëî ïî 17,84 çà???èé, ï?è÷?? ïî÷?è ¾ ?îëü?û? (74,7%) è??ëè î? 11 ?î 20 çà???èé ???, ?ù? 17,8% - ?îë?? 20 çà???èé, à ???îëü?à? ÷à??ü (7,5%) - ?? ?îë?? 10 çà???èé.
????? ???, êàê ïîêàçàëî ?ï??èàëü?î ï?îâ?????î? è??ë??îâà?è? â ?à??î? ??à?èî?à?? ?àè?îë?? ?ôô?ê?èâ?îé îêàçàëà?ü ??à?èëè?à?è? â ???ïï? ïà?è???îâ, ï?î?î?èâ?è? ?îë?? 20 çà???èé, à ?è?è?àëü?à? ?ôô?ê?èâ?î??ü îêàçàëà?ü â ???ïï? ïà?è???îâ ï?î?î?èâ?è? ?? ?îë?? 10 çà???èé. ? ï??âû? ?î??à?î÷?î? è ïîë?î? âî???à?îâë??è? î???÷àëî?ü ? 69,3% ïà?è???îâ, ?è?è?àëü?î? è ??î î??????âè? - ?è ? î??î?î, à âî 2-îé ???ïï? ?îëüêî ? 26,7% î???÷??î ?î??à?î÷?î? è ïîë?î? âî???à?îâë??è? è ? 34,7% - ?è?è?àëü?î? èëè ??î î??????âè?.
??à??î??ü ï?îâ????è? ??? ? ëè? ?àç?î?î âîç?à??à ???êîëüêî î?ëè÷à???? (?à?ëè?à 2.5.). ? ?â?ëè÷??è?? âîç?à??à ?îëü?û? ??è?à???? ??????? ÷è?ëî çà???èé ??? ? 19,3 ? ëè? â âîç?à??? ?î 55 ë?? ?î 16,9 ? ëè? ??à????î âîç?à??à.
?à?ëè?à 2.5. ?à?ï????ë??è? ?îëü?û? ?àç?î?î âîç?à??à ïî ÷è?ë? çà???èé ??? â ï?î????à?
?îç?à??×è?ëî çà???èé ?????î?î1-1011-2021-30?î 55 ë??8,164,927,0100,055-59 ë??3,175,021,9100,060-74 ë??11,171,216,7100,075 ë?? è ??à???3,090,96,1100,0????î7,574,717,8100,0
?îç?î??î ïî??î?? ? ëè?, ïîë?÷èâ?è? ?îë?? 20 çà???èé î???÷??î ?îë?? ïîë?î? è ?î??à?î÷?î? âî???à?îâë??è? ïî ??àâ???è? ? ???ïïîé ëè?, êî?î?û? ïîë?÷èëè ???ü?? çà???èé. ?î??÷?î, êîëè÷???âî çà???èé ??? âëè??? ?à ?ôô?ê?èâ?î??ü âî???à?îâè??ëü?î?î ë?÷??è?, ?î ï?è ??î?, ??????â???î, ÷?î ? ?îëü?û? ?îë?? ?îëî?î?î âîç?à??à è?????? ?îëü?? ?à??îâ ?î?è?ü?? ?î??à?î÷?î?î è ïîë?î?î âî???à?îâë??è? ïî ??àâ???è? ? ëè?à?è ??à????î âîç?à??à.
?ç î?ù??î ÷è?ëà ?îëü?û? ?îë?? ½ (52,0%) çàêî?÷èëè ë?÷??è? ? âî???à?îâë??è?? III ???è?à ?âè?à??ëü?îé àê?èâ?î??è, (?.?. ?âî?î??î?î ï?????ù??è? â ï????ëà? î???ë??è?, ??ç ?à?î??î???ëü?î?î ïî????à ïî ë????è??), à 18,5% - ? IV ?âè?à??ëü?û? ???è?î? (?âî?î??î? ï????âè???è?, â ?î? ÷è?ë? è ïî ë????è??). ????è ï??âû? 78,9% è??ëè î? 11 ?î 20 çà???èé ??? è 16,7% - ?îë?? 20 çà???èé. ?î â?î?îé ???ïï? (? âî???à?îâë??è?? 1? ?âè?à??ëü?î?î ???è?à) 68,8% è??ëè î? 11 ?î 20 çà???èé è 28,1% - ?îë?? 20 çà???èé. ? ?î ?? â???? ?îë??, ÷?? êà??ûé 4-ûé (26,0%) âî???à?îâèë ?îëüêî II ?âè?à??ëü?ûé ???è? (ï?????ù??è? â ï????ëà? ïàëà?û) è ?ù? ??ç?à÷è??ëü?à? ÷à??ü (3,5%) - ?îëüêî 1 ?âè?à??ëü?ûé ???è?. ? ?à??î? ?ë?÷à?, î÷?
